ВВЕДЕНИЕ
Одной из глобальных проблем акушерства, перинатологии и общественного здравоохранения является мертворождаемость. Социальная значимость этой проблемы обусловлена ее высокими показателями, в 8 раз превышающими материнскую смертность. Ежегодно в мире происходит 2,6 млн мертворождений [1, 2].
Перинатальная смертность, а также структура ее причин характеризуют качество помощи матерям и детям. Одним из показателей перинатальной смертности является мертворождаемость. Эпидемиология мертворождений различается в разных странах мира в зависимости от степени их социально-экономического развития. В 2009 г., после введения оценок мертворождаемости, рекомендованных ВОЗ, 98% случаев мертворождения были отмечены в бедных странах. Самые низкие показатели мертворождаемости (от 2 до 2,2 случая на 1000 родов) зарегистрированы в Финляндии, Норвегии, Дании и Сингапуре, самые высокие (от 34 до 46 случаев на 1000 родов) — в Бангладеш, Пакистане и Нигерии2 [3, 4].
В некоторых странах показатели имеют значимые межрегиональные различия. 60% случаев мертворождения регистрируются в отдаленных сельских регионах, где штатным расписанием не предусмотрено наличие врачей-специалистов и в экстренной ситуации не всегда возможно выполнить кесарево сечение в интересах плода. Половина мертворождений происходит во время родов. Следовательно, цифры мертворождаемости, особенно касающиеся интранатальной гибели плода, косвенно указывают на качество помощи, оказываемой в учреждениях родосвпоможения (далее — стационары), а частота случаев антенатальной гибели плода является показателем качества помощи на антенатальном уровне. Применение перинатального аудита способствует четкой регистрации каждого случая перинатальной смерти и улучшению качества помощи матерям и детям2 [1, 3–7].
Частота и причины мертворождений могут различаться в зависимости от того, в каком учреждении произошли роды. Изучение структуры причин мертворождений в стационарах разного уровня поможет поиску причин предотвратимых случаев мертворождения и принятию решений, которые позволят предупреждать такие случаи в последующем. В Таджикистане подобных исследований в стационарах разного уровня прежде не проводилось [4, 8, 9].
Целью настоящего исследования явилось сравнение частоты и структуры причин мертворождений в стационарах 2-го и 3-го уровня.
МАТЕРИАЛЫ И МЕТОДЫ
Исследование проведено сотрудниками акушерского отдела Научно-исследовательского института акушерства, гинекологии и перинатологии Министерства здравоохранения и социальной защиты населения Республики Таджикистан (НИИ АГиП МЗ и СЗН РТ) на базе трех объектов — одного стационара 3-го уровня (клиника НИИ АГиП МЗ и СЗН РТ, г. Душанбе) и двух стационаров 2-го уровня (родильные отделения районных больниц Хатлонской области Республики Таджикистан). Материалом исследования явились статистические данные и истории родов женщин, поступивших в указанные учреждения в период с января по июнь 2019 г.
Методы исследования включали ретроспективное изучение историй родов с использованием классификации ReCoDe (англ. Relevant Condition at Death) при анализе причин и факторов, приводящих к мертворождению, и последующей систематизацией причин упущенных возможностей.
Согласно классификации ReCoDe выделяют главные причины гибели плода, к которым относятся плод, пуповина, плацента, околоплодные воды, матка, мать, интранатальные причины, травма, неклассифицированные факторы. Их, в свою очередь, подразделяют на многочисленные специфические причины. При этом применяют таблицу, где левый столбец включает главные причины, закодированные заглавными буквами английского алфавита, а в правом столбце расположены относящиеся к ним специфические причины, закодированные порядковыми номерами. Работая с этой таблицей при анализе случая перинатальной смерти, можно быстро определить коды причин мертворождения3 [10].
Причины интранатальной смерти по классификации ReCoDe:
I. Летальные (то есть несовместимые с жизнью) или тяжелые врожденные пороки развития (ВПР) — любые
генетические или структурные дефекты, возникшие при зачатии или во время эмбриогенеза и несовместимые с жизнью или потенциально излечимые, но летальные.
II. Преждевременные роды (недоношенность): a) структурная незрелость легочной ткани, недостаток сурфактанта; b) внутрижелудочковое кровотечение; c) некротический энтероколит.
III. Плодово-материнские состояния, предшествующие родам, — патологические состояния матери и/или плода, возникшие во время беременности, но приведшие к смерти в интранатальный период: e) преэклампсия; f) экстрагенитальные заболевания тяжелой формы; g) изоиммунизация; h) кровотечение дородовое; i) задержка роста плода (ЗРП).
IV. Несчастные случаи со здоровыми детьми: асфиксия, аноксия, интранатальная травма.
Интранатальные ситуации могут быть экстренными (А) и неэкстренными (B). В экстренных случаях событие происходит спонтанно во время родов, персонал должен вовремя выявить его и предпринять правильные действия, к таким ситуациям относятся: 1) выпадение пуповины; 2) кровотечение; 3) диспропорция; 4) хориоамнионит. В неэкстренных случаях событие развивается: 1) в результате индукции/стимуляции родов; 2) при отсутствии каких-либо провоцирующих факторов.
V. Инфекции: a) ранний сепсис; b) поздний сепсис; c) специфическая неонатальная инфекция (сифилис, герпес и др.).
VI. Другие специфические причины: а) патологическое предлежание плода (тазовое, лицевое и др.); b) болезни плода (легочная гипоплазия при преждевременном разрыве плодного пузыря, синдром близнецовой трансфузии).
VII. Неклассифицированные или неизвестные причины [10].
Для статистической обработки полученных данных определяли коэффициент мертворождаемости, который рассчитывается по формуле:
Частоту причин мертворождений оценивали в процентах.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Показатели мертворождаемости во включенных в исследование стационарах представлены в таблице 1. Как видно из приведенных в таблице данных, число родов в стационаре 3-го уровня почти в 9 раз превысило соответствующий показатель в стационарах 2-го уровня. Случаев мертворождения в стационаре 3-го уровня отмечалось в 21,5 раза больше, а коэффициент мертворождаемости был в 2,4 раза выше, чем в стационарах 2-го уровня.
Таблица 1
Показатели мертворождаемости в стационарах 2-го и 3-го уровня за январь — июнь 2019 г.

Независимо от уровня стационара среди мертворожденных преобладали антенатально погибшие плоды: в стационарах 2-го уровня — 4 случая из 6; в стационаре 3-го уровня — 104 случая из 129. Соотношение случаев антенатальной и интранатальной гибели плода в стационаре 3-го уровня превышало данный показатель в стационарах 2-го уровня в 2 раза (рис.).
Рис. Соотношение случаев антенатальной и интранатальной гибели плода в зависимости от уровня стационаров
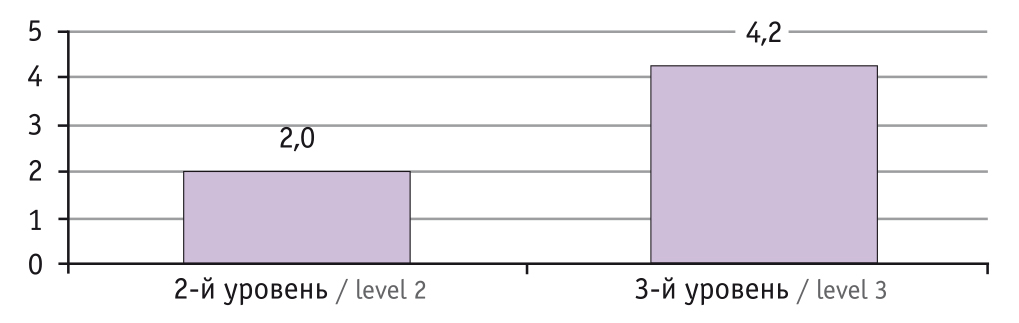
Основные причины антенатальной гибели плода в исследованных стационарах представлены в таблице 2. По полученным данным, среди причин антенатальной гибели плода, связанных с плодом, в стационарах 2-го уровня преобладали пороки развития, несовместимые с жизнью (50,0%), в то время как в стационаре 3-го уровня основной причиной был синдром ЗРП (26,9%). Среди причин антенатальной гибели плода, связанных с плацентой, в стационарах обоих уровней ведущая роль принадлежала преждевременной частичной отслойке нормально расположенной плаценты, а в стационаре 3-го уровня — также плацентарной недостаточности/инфаркту (20,2%). Необходимо отметить, что в стационаре 3-го уровня хроническая плацентарная недостаточность явилась причиной антенатальной гибели плода в каждом 5-м случае, тогда как в стационарах 2-го уровня случаев мертворождения в связи с хронической плацентарной недостаточностью не было. Причины антенатальной гибели плода, связанные с околоплодными водами (хориоамнионит, маловодие, многоводие), регистрировались только среди женщин, поступивших в стационар 3-го уровня.
Таблица 2
Основные причины антенатальной гибели плода в исследованных стационарах
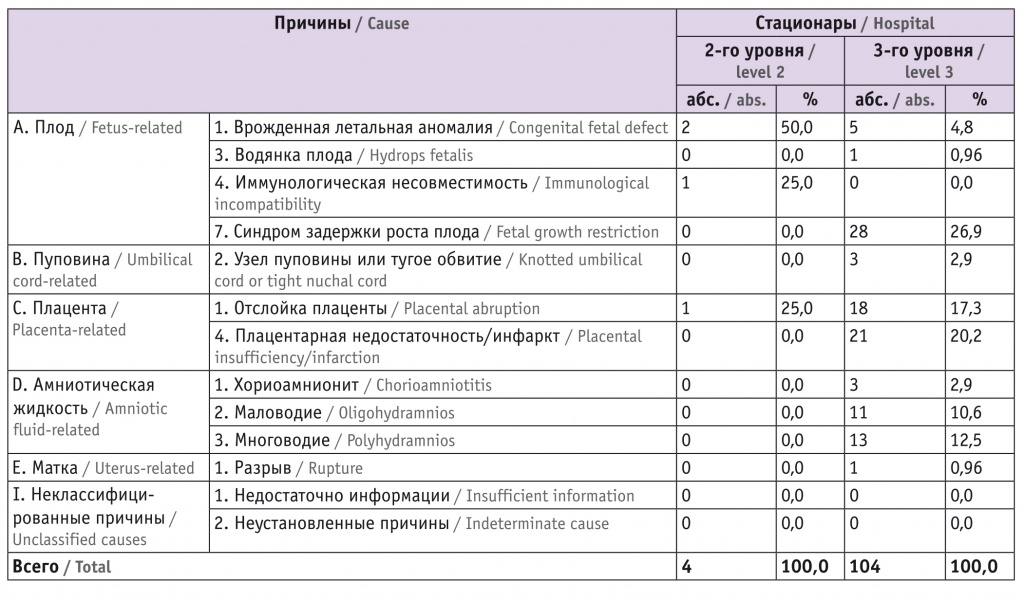
Таким образом, по показателям встречаемости причин антенатальной гибели плода стационары разного уровня различались: в стационар более высокого уровня поступали женщины с плацентарной недостаточностью и синдромом ЗРП.
При анализе времени антенатальной гибели плода вследствие синдрома ЗРП установлено, что в стационаре погибли 7/28 (25,0%) плодов, эти случаи свидетельствуют о некачественно оказанной стационарной помощи (запоздалое родоразрешение и недооценка состояния плода). В большинстве случаев (21/28; 75,0%) пациентки поступили в стационар с уже произошедшей внутриутробной гибелью плода, что указывает на некачественную антенатальную помощь беременным женщинам на амбулаторном этапе.
Антенатальная гибель плода по причине отслойки плаценты в стенах стационара произошла в 4/19 (21,1%) случаев. В остальных 15 наблюдениях (78,9%) беременные поступили сразу с двумя диагнозами: «преждевременная отслойка плаценты» и «мертвый плод».
Данные цифры позволяют предположить, что упущенные возможности и факторы, приведшие к антенатальной гибели плода, имеют место и на уровне амбулаторного антенатального наблюдения плода, и со стороны семьи и самой женщины (позднее обращение), и на уровне оказания помощи матерям в стационарах. Интервенции по устранению факторов, способствующих антенатальной гибели плода, предполагают предотвращение в последующем случаев гибели плода во время беременности.
Анализ причин мертворождений при родах показал, что в стационаре 2-го уровня интранатальная гибель плода произошла дважды: в одном случае вследствие выпадения петли пуповины, в другом по невыясненной причине. В стационаре 3-го уровня наиболее частыми причинами интранатальной гибели плода явились предшествовавшие родам патологические состояния матери (преэклампсия и экстрагенитальные заболевания) и плода (ВПР, синдром ЗРП) (табл. 3).
Таблица 3
Основные причины интранатальной гибели плода в исследованных стационарах
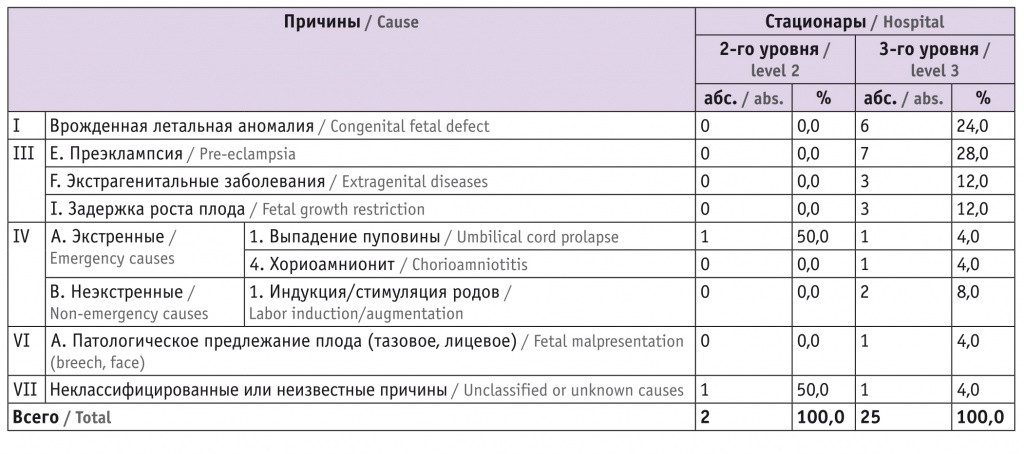
Необходимо отметить, что в 8,0% случаев причинами интранатальной гибели плода в стационаре 3-го уровня явились стимуляция/индукция родов, что указывает на возможные упущения при ведении родов у женщин, которым необходимо родовозбуждение или усиление родовой деятельности.
Представляет интерес сравнение приведенных данных с результатами, полученными в других странах. В частности, в Республике Казахстан, по данным пилотных программ по перинатальному аудиту, наиболее частыми причинами антенатальной гибели плода являются плацентарная недостаточность (31%), синдром ЗРП (11%), многоводие (11%), преждевременная отслойка нормально расположенной плаценты (9%), гипертензивные состояния матери (5%), а наиболее частыми причинами интранатальных потерь выступают преэклампсия тяжелой степени, рубец на матке, дородовое излитие околоплодных вод, индукция родов4.
Выявленные упущенные возможности при стационарном ведении женщин с преэклампсией, экстрагенитальными заболеваниями и плацентарной недостаточностью свидетельствуют о наличии резервов для снижения перинатальной смертности в стационарах 2-го и 3-го уровня. Дальнейшее проведение перинатального аудита с глубоким анализом и поиском истинных причин гибели плодов при использовании препаратов для индукции или стимуляции родовой деятельности, разработка местных протоколов, предусматривающих правильный режим для беременных женщин, наблюдение и своевременное изменение тактики ведения родов позволят снизить перинатальные потери в исследованных учреждениях. Применение перинатального аудита на уровне отдельно взятых стационаров будет способствовать повышению качества помощи матерям и детям в этих учреждениях.
Благодаря проведенному анализу с использованием элементов перинатального аудита удалось систематизировать основные причины мертворождений в стационарах 2-го и 3-го уровня и оценить возможные причины упущений, которые привели к этим случаям. Кроме того, нами выяснены наиболее частые причины мертворождений в стационарах разного уровня: антенатальная гибель плода в учреждениях 2-го уровня чаще обусловливалась пороками развития, несовместимыми с жизнью, 3-го уровня — синдромом ЗРП и плацентарной недостаточностью. Это диктует необходимость разработки дифференцированных решений для родовспомогательных стационаров разного уровня и для учреждений, оказывающих антенатальную помощь на амбулаторном этапе.
ЗАКЛЮЧЕНИЕ
Перинатальный аудит с использованием классификации причин перинатальной смерти RеCоDе дает возможность проводить эпиднадзор за перинатальной смертностью и принимать решения на уровне отдельно взятых родовспомогательных стационаров, а при систематизации причин упущенных возможностей в стационарах позволяет осуществлять выработку решений на уровне страны. Это определяет перинатальный аудит как инструмент, улучшающий качество оказания медицинской помощи.
Поступила: 10.02.2020
Принята к публикации: 03.03.2020
_____________________
1 Учреждения родовспоможения 2-го уровня оказывают акушерскую и неонатальную помощь, включая ведение патологических родов, выполнение кесарева сечения и предоставление неонатальной помощи новорожденным, родившимся при сроке гестации 35 недель и более, массой от 2000,0 г; учреждения 3-го уровня — высокотехнологичную акушерскую и перинатальную помощь беременным, роженицам и родильницам высокого риска, новорожденным, родившимся при сроке гестации менее 35 недель, массой до 2000,0 г. — Прим. авт.
2 Официальный сайт Всемирной организации здравоохранеиия. URL: http://www.who.int. — Прим. авт.
3 Making every baby count: audit and review of stillbirths and neonatal deaths. World Health Organization. 2016. p. 74. URL: https://www.who.int/docs/default-source/mca-documents/maternal-nb/making-every-baby-count.pdf?Status... (дата обращения — 01.08.2010). — Прим. авт.
4 КФ University Medical Center — Национальный научный центр материнства и детства; Представительство Детского фонда ООН (ЮНИСЕФ) в Республике Казахстан. Важен каждый ребенок. Первый отчет по результатам перинатального аудита в пилотных организациях Республики Казахстан. Республика Казахстан, г. Астана; 2018: 18–9. — Прим. авт.








