По мнению авторов федеральных клинических рекомендаций «Оказание специализированной помощи при оперативных влагалищных родах при наличии живого плода (с помощью акушерских щипцов или с применением вакуум-экстрактора или родоразрешение с использованием другого акушерского пособия)» [3], частота родоразрешающих операций в современном акушерстве в значительной степени определяется показаниями, обусловленными состоянием плода, и расширением показаний, зачастую необоснованных, к КС при тяжелых формах фетоплацентарной недостаточности, синдроме задержки роста плода и хронической гипоксии плода [4]. Авторы считают, что изменить частоту и структуру перинатальной заболеваемости и смертности может не способ родоразрешения, а антенатальная охрана плода, использование современных диагностических технологий, а также достижения и успехи неонатологии.
В Ярославской области в течение последних 15 лет частота КС остается самой низкой в РФ, в 2017 г. она составила 14,1%. В ГБУЗ ЯО «Областной перинатальный центр» (далее — Перинатальный центр) доля абдоминального родоразрешения — 17–20%.
Предпринималось много попыток оптимизировать использование КС. Например, в 2001 г. M. Robson предложил оценивать работу акушерских стационаров по разработанной им 10-групповой классификации, основанной исключительно на 5 параметрах: гестационный возраст, паритет (в том числе анамнез КС), начало родов (спонтанное или индуцированное), предлежание плода и количество плодов. Классификация не допускает попадания одной и той же женщины в разные группы. Она позволяет анализировать частоту КС в каждой группе, сравнивать ее с таковой в других стационарах и искать пути снижения доли абдоминального родоразрешения [5].
В 2015 г. данная классификация была одобрена ВОЗ, а в 2016 г. — International Federation of Gynecology and Obstetrics, которые рекомендовали ее использование в различных акушерских клиниках [6]. Следуя этим рекомендациям, мы провели ретроспективное исследование, цель которого — с помощью 10-групповой классификации Робсона определить резервы снижения частоты КС и ПС в акушерском стационаре уровня 3А.
Задачи исследования:
- определить группы с наибольшим влиянием на частоту КС в Перинатальном центре в 2012 и 2017 г.;
- проанализировать динамику частоты КС в целом по Перинатальному центру и в каждой группе (по 10-групповой классификации Робсона) в 2012 и 2017 г. и объяснить ее причины;
- оценить влияние динамики частоты КС в различных группах на показатели ПС в целом и среди доношенных детей и распространенность неонатальных аспирационных синдромов;
- сравнить работу Перинатального центра с другими отечественными и зарубежными клиниками, которые пользуются 10-групповой классификацией Робсона.
Проведен ретроспективный анализ историй родов пациенток ГБУЗ ЯО «Областной перинатальный центр» в 2012 и 2017 г., каждая больная была внесена в одну из групп 10-групповой классификации Робсона. В соответствии с принципом классификации каждая больная могла попасть только в одну определенную группу.
Всего проанализированы 7629 историй родов, из которых 3605 (88,3% от 4081 родившей) за 2012 г. и 4024 (93,9% от 4284 родивших) за 2017 г.
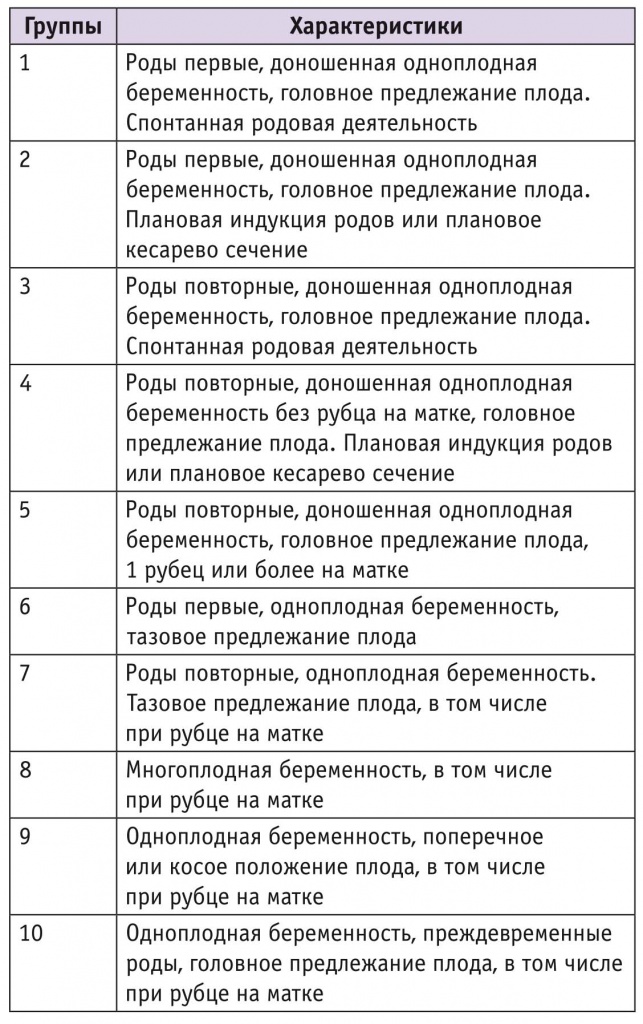
10-групповая классификация Робсона приведена в таблице 1.
Таблица 1
Классификация Робсона
Для статистической обработки полученных данных был применен пакет прикладных программ Statistica 10 с использованием непараметрических критериев. Статистически значимыми считались различия при р < 0,05.
РЕЗУЛЬТАТЫ
Как показано в таблице 2, в целом частота абдоминальных родоразрешений в Перинатальном центре не претерпела существенных изменений в 2017 г. в сравнении с 2012-м. При этом доля абдоминальных родов значимо снизилась в 2017 г. в 1-й, 2-й, 4-й, 5-й группах и значимо выросла в 7-й группе (тазовое предлежание).
Таблица 2
Количество женщин в каждой группе и процент кесарева сечения (КС) в них в 2012 и 2017 г.
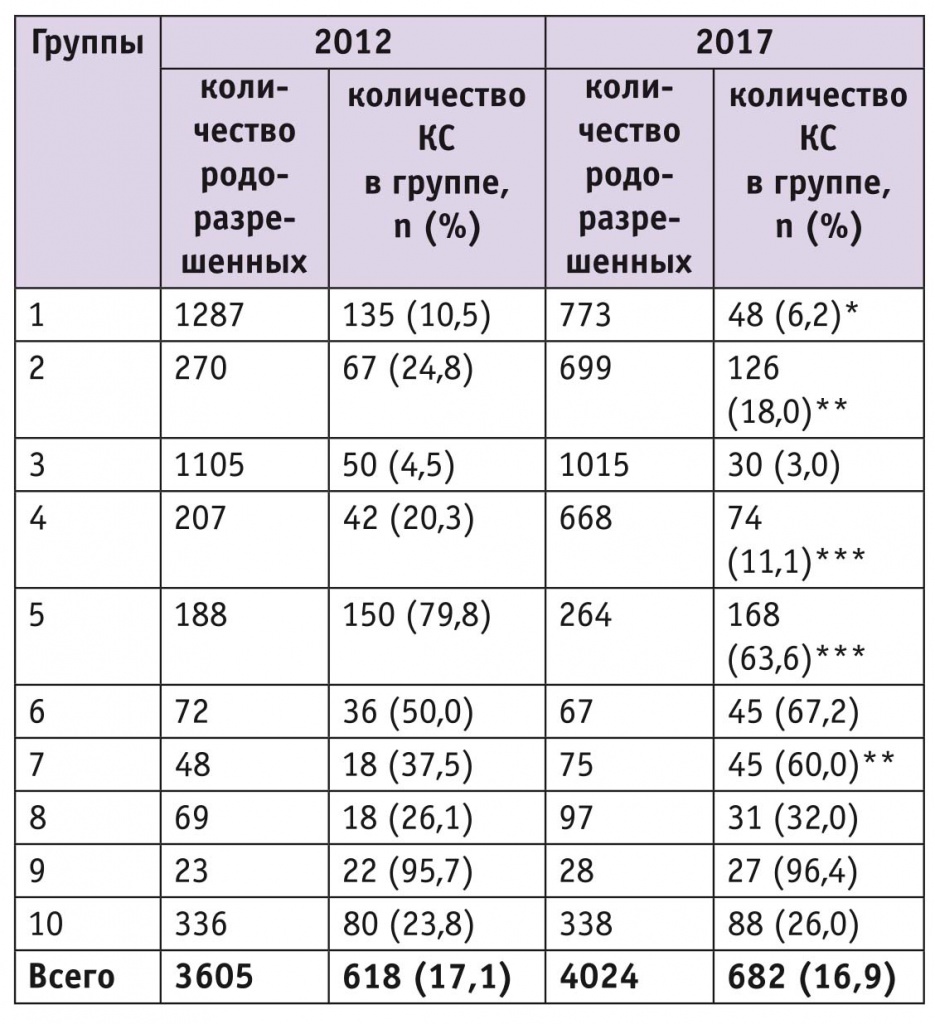
Примечание. Отличия от показателей 2012 г. статистически значимы: (*) — р = 0,002; (**) — р = 0,02; (***) — р = 0,001.
Причиной уменьшения частоты КС во 2-й и 4-й группах (плановая индукция родов или плановое КС у перво- и повторнородящих соответственно) стало изменение подхода к программированному родоразрешению по различным акушерским и соматическим показаниям в 2017 г. по сравнению с 2012-м. Частота программированных родов в 2012 г. в нашей клинике составляла 11,9% (488 из 4081), при этом основным показанием была «тенденция к перенашиванию» в сроке 41 неделя и более (62,3%), а показания со стороны матери и плода (гестационный СД, гипертензивные расстройства при беременности, синдром задержки роста плода и другие) занимали 37,7%.
В 2017 г. частота программированных родов в Перинатальном центре выросла до 13,6% (583 из 4284), и изменилась структура показаний к ним. Основными стали показания со стороны матери и плода, доля которых достигла 72,4%, тогда как доля подготовки к родам и родовозбуждения из-за «тенденции к перенашиванию» снизилась до 27,6%.
Сроки программированного родоразрешения в зависимости от сопутствующей акушерской и экстрагенитальной патологии подробно описаны и обоснованы в исследовании S.J. Bacak и соавт. [7]. В своей работе мы активно пользуемся данными рекомендациями.
Для подготовки родовых путей к родам в 2017 г. в нашей клинике стали чаще применять катетер Фолея, который размещается в цервикальном канале при недостаточно зрелой шейке матки, заполняется 30–50 мл физиологического раствора и оставляется на 24–48 часов. По истечении этого времени в большинстве случаев появляются условия для амниотомии или самостоятельно начинается родовая деятельность. При отсутствии нарушений фетоплацентарного кровотока в головном предлежании плода в нашей клинике применяются простагландины в виде геля. Амниотомия также является одним из методов родовозбуждения и проводится только на «зрелой» шейке матки (не менее 8 баллов по Бишопу) [8].
В случаях высокого риска экстренного КС или интранатальной гипоксии (синдром задержки роста плода с выраженными нарушениями кровотока, СД у матери и предполагаемая масса плода более 4500 г, анамнез дистоции плечиков с неблагоприятными исходами, предлежание плаценты или ее низкое расположение у первородящих и т. д.) абдоминальное родоразрешение проводилось в плановом порядке.
Таким образом, снижение частоты КС в 1-й группе (первородящие в доношенном сроке с одним плодом в головном предлежании и спонтанной родовой деятельностью) связано с переходом части беременных, имевших патологическое течение гестационного процесса, во 2-ю группу, в которой производили программированное консервативное родоразрешение или плановое КС. При этом в 1-й группе стало больше беременных и рожениц с неосложненной беременностью, и вероятность КС в родах у них существенно снизилась. Такая же тенденция к снижению частоты КС отмечена и в 3-й группе, откуда часть повторнородящих женщин с патологической беременностью перешли в 4-ю группу. Однако эта разница не была статистически значимой.
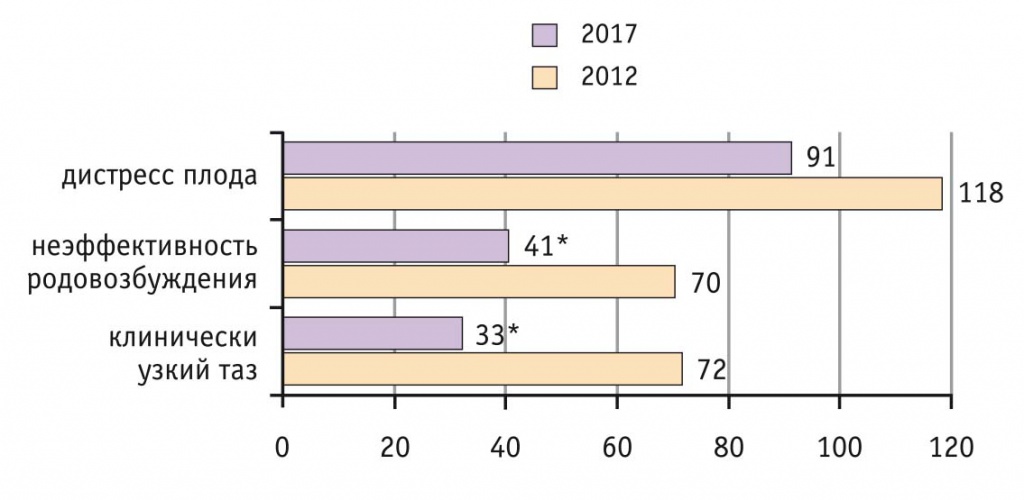
На рисунке 1 продемонстрировано количество КС по различным экстренным акушерским показаниям в общей структуре КС в 2012 и 2107 г. в Перинатальном центре. Отмечено значимое снижение доли клинически узкого таза и неэффективности родовозбуждения и незначимое — дистресса плода. Так, в 2017 г. в сравнении с 2012-м в 1,7 раза снизилось количество КС по показанию «неэффективность родовозбуждения» (41 в 2017 г. и 70 в 2012-м) и в 2,2 раза — количество КС по показанию «клинически узкий таз» (33 в 2017 г. и 72 в 2012-м). Частота КС из-за дистресса плода также уменьшилась, но только в 1,3 раза (с 118 в 2012 г. до 91 в 2017-м) (см. рис. 1).
Рис. 1. Количество операций кесарева сечения по показаниям «неэффективность родовозбуждения», «клинически узкий таз» и «дистресс плода» в 2012 и 2017 г.
* Отличия от показателей 2012 г. статистически значимы (р < 0,05)
Особо необходимо выделить снижение частоты КС в 5-й группе, куда включены пациентки с одноплодной беременностью в головном предлежании плода и с рубцом на матке. Благодаря правильному отбору беременных с анамнезом КС на самостоятельные роды, с использованием в качестве критериев состояния нижнего маточного сегмента (однородный, толщиной более 2 мм), массы плода не более 3800 г, головного предлежания плода, преходящего показания для предыдущей операции КС и «зрелости» родовых путей в 2017 г. в Перинатальном центре удалось достигнуть количества самостоятельных родов при рубце на матке 32,8% (в 2012 г. — 20,2%).
Единственная группа, в которой в нашем исследовании зарегистрировано значимое увеличение частоты КС в 2017 г. в сравнении с 2012-м, — 7-я, которая включала повторнородящих с тазовым предлежанием плода, в том числе с рубцом на матке. В федеральных клинических рекомендациях «Тазовое предлежание плода (ведение беременности и родов)» одним из показаний к КС является отказ женщины от самостоятельных родов при тазовом предлежании [9]. Беременные активно пользуются данным правом, что не позволяет акушерам-гинекологам даже при наличии условий для консервативного родоразрешения при тазовом предлежании выбрать тактику вагинальных родов.
На рисунке 2 представлены данные о вкладе каждой группы в общую частоту абдоминального родоразрешения.
Рис. 2. Процент операций кесарева сечения от их общего количества в каждой из групп исследования
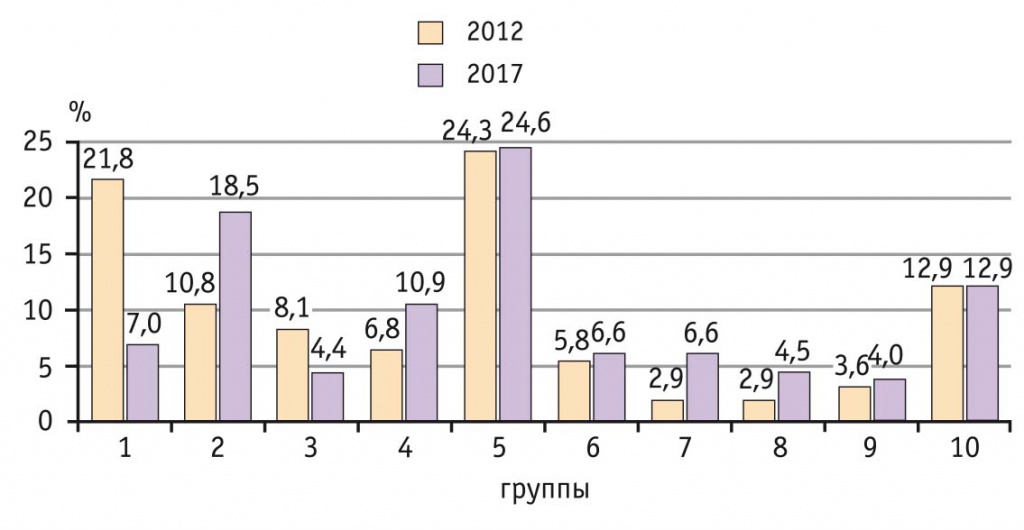
Наиболее существенный вклад в общую частоту КС в 2012 г. внесли 1-я и 5-я группы (первородящие в доношенном сроке одним плодом в головном предлежании со спонтанной родовой деятельностью и повторнородящие в доношенном сроке с одним плодом в головном предлежании с анамнезом КС соответственно). Каждое четвертое абдоминальное родоразрешение в Перинатальном центре выполнялось при наличии рубца на матке (5-я группа), а каждое пятое — у первобеременной с одним плодом в головном предлежании и спонтанной родовой деятельностью (1-я группа). В 2017 г. 5-я группа сохранила лидерство в структуре всех КС.
Таким образом, ее доля в нашей клинике в течение 6 лет не претерпела существенных изменений, тогда как в США за 10 лет доля КС в структуре всех абдоминальных родоразрешений, выполняемых у женщин с рубцом на матке (5-я группа), выросла на четверть и в 2014 г. составила 34%. [9].
По нашему мнению, сдерживание частоты КС в 5-й группе можно рассматривать как резерв для ограничения роста числа абдоминальных родов.
На второе место по влиянию на общую частоту КС в нашем исследовании вышла 2-я группа, куда включены первобеременные с головным предлежанием плода и программированными родами или родоразрешением путем планового КС. Вклад группы преждевременных родов (10-й) в общее количество КС в 2012 и 2017 г. был одинаковым. Каждая седьмая-восьмая операция делалась при недоношенном сроке беременности. Остальные группы в разные периоды по-разному влияли на количество КС.
Отсутствие роста частоты абдоминального родоразрешения в Перинатальном центре не привело к увеличению ПС, которую многие напрямую связывают именно с оперативной активностью в акушерстве. Наоборот, за шестилетний период общая частота перинатальных потерь в нашей клинике снизилась в 1,9 раза, а частота ее компонентов — мертворождаемости и ранней неонатальной смертности — соответственно в 1,5 и 2,9 раза (рис. 3). За это время отмечен незначительный рост доли родоразрешенных в Перинатальном центре с антенатальной гибелью плода от общего количества таких беременных в регионе. Так, в 2012 г. она составляла 45,8%, а в 2017 г. — 51,7%. Остальных беременных с антенатальной гибелью плода, в соответствии с маршрутизацией в Ярославской области, родоразрешали в стационарах 2-го уровня.
Рис. 3. Перинатальная смертность и ее компоненты в Перинатальном центре (г. Ярославль) в 2012 и 2017 г.
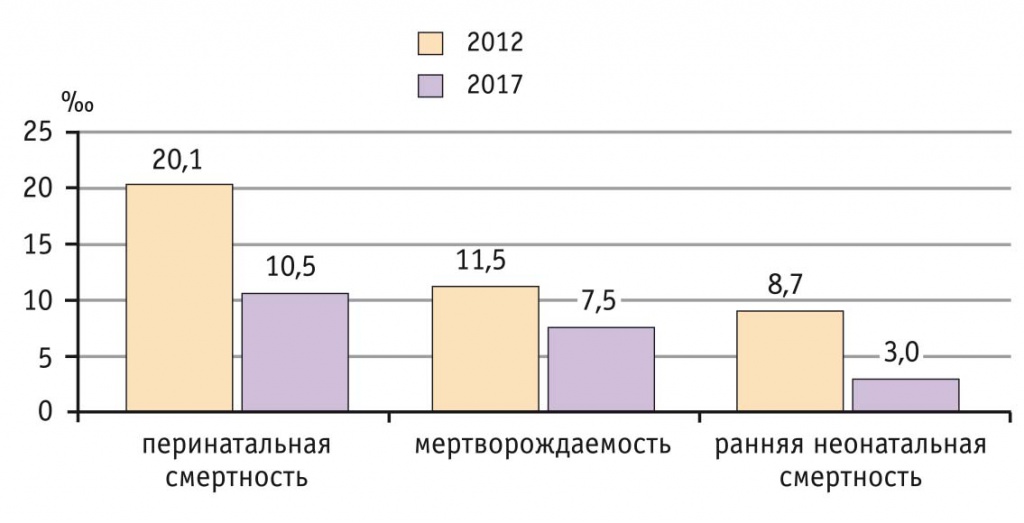
Наиболее значимо за прошедший период снизилась ПС недоношенных — на 42,7% (с 100,6‰ в 2012 г. до 57,6‰ в 2017 г.). При этом доля КС при преждевременных родах (10-я группа) не претерпела существенных изменений (23,8% в 2012 г. и 26,0% в 2017-м). Среди доношенных детей в 1–9 группах ПС уменьшилась на 21% (с 4,3‰ в 2012 г. до 3,4‰ в 2017 г.). Необходимо подчеркнуть, что из 15 доношенных плодов, умерших до родов в 2012 г., в Перинатальный центр поступили без сердцебиения 10 (66,7%), а у 5 (33,3%) женщин антенатальная гибель произошла уже в стационаре. В 2017 г. доношенных плодов, поступивших в стационар без сердцебиения, было 12 из 13 (92,3%), и только у одной женщины антенатальная гибель доношенного плода произошла в стационаре. Частота интранатальной гибели плода в 2012 г. составила 4 случая (0,95‰), 2 из которых — доношенные. В 2017 г. зарегистрированы 2 случая интранатальной гибели плода (0,45‰), один из них — в доношенном сроке.
ОБСУЖДЕНИЕ
Наш опыт показал, что не только в Перинатальном центре, но и в регионе в целом возможно снижение мертворождаемости, ранней неонатальной и младенческой смертности без изменения частоты КС. Это связано с тем, что именно работа стационара уровня 3А определяет показатели акушерской и неонатальной служб всей трехуровневой системы региона [11].
Одной из важных составляющих качества оказания акушерской помощи является распространенность аспирационных синдромов у новорожденных. В Перинатальном центре в 2012 г. она составляла 41 (1,0%) случай, в 2 из них произошла ранняя неонатальная гибель. В 2017 г. частота неонатальных аспирационных синдромов снизилась до 4 (0,09%), а смертей от этой причины в ранний неонатальный период не было. Наши данные подтверждают мнение B.A. Yoder и соавт. [12], которые утверждают, что за счет снижения частоты родоразрешения в сроке более 41 недели на 33% и увеличения ее на 33% в сроке 38–39 недель с помощью программированных родов удается добиться уменьшения распространенности мекониальной аспирации в 3,9 раза (с 5,8% до 1,5%).
В таблице 3 приведено сравнение частоты КС в различных клиниках, использующих в своей работе классификацию Робсона. В нашем Центре частота абдоминального родоразрешения самая низкая во всех группах, за исключением 3-й и 10-й (группы повторнородящих с одним плодом в головном предлежании и спонтанными родами и группа преждевременных родов). В 3-й группе частота КС выше только в клиниках 3-го уровня Литвы [13].
Таблица 3
Сравнение частоты кесарева сечения (КС) в различных акушерских клиниках, использующих классификацию Робсона
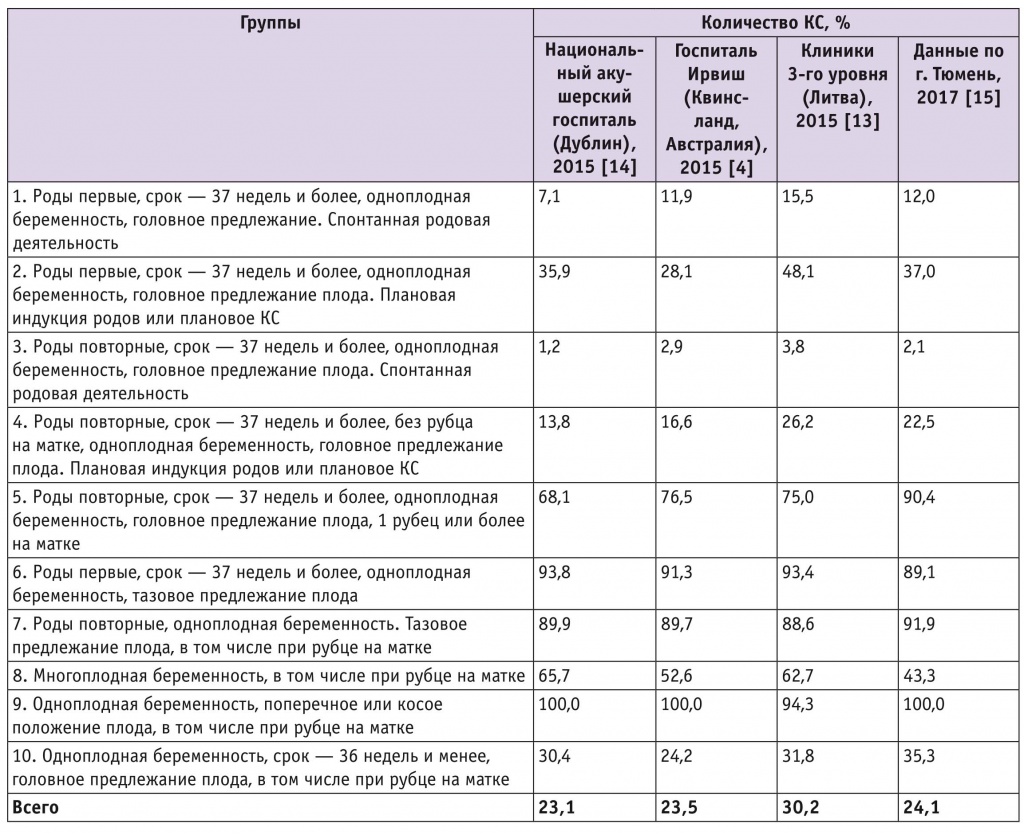
По-нашему мнению, повторнородящая с головным предлежанием плода без рубца на матке и со спонтанным развитием родовой деятельности должна завершить роды через естественные пути практически в 100% случаев. Одним из значимых препятствий к этому может стать дистресс плода, появившийся в первом или в начале второго периода родов.
Предотвратить КС по показанию «дистресс плода» может как строгий отбор пациенток для спонтанных родов с учетом антенатального состояния плода и рисков развития его гипоксии в родах, так и более объективная интранатальная трактовка кардиотокограммы, снижающая частоту необоснованных операций по причине гипоксии плода.
При преждевременных родах наиболее низкая частота КС зарегистрирована в госпитале Ирвиш (Квинсланд, Австралия) [4]. В целом следует отметить, что в соответствии с федеральным клиническим протоколом «Преждевременные роды», утвержденным 17.12.2013 г., при преждевременных родах преимущества абдоминального родоразрешения не доказаны и оно должно выполняться только по акушерским показаниям [16]. При выборе способа родоразрешения при недоношенном сроке мы придерживаемся именно такого подхода, что позволяет нам в 74% случаев вести преждевременные роды консервативно. Однако, по нашему мнению, пациентки с преждевременными родами не относятся к той категории, за счет которой можно эффективно управлять частотой абдоминального родоразрешения, прежде всего вследствие своей малочисленности (не более 6–7% в популяции).
ЗАКЛЮЧЕНИЕ
Одним из главных резервов снижения частоты кесарева сечения (КС) и перинатальной смертности (ПС) в акушерском стационаре уровня 3А является запланированное родоразрешение беременных, имеющих высокий риск развития перинатальной и акушерской патологии и наиболее сильно влияющих на общую частоту КС в клинике. Это женщины с гипертензивными расстройствами при беременности, СД, задержкой внутриутробного развития плода и другими состояниями, от которых зависит благополучие плода. Своевременная диагностика подобных осложнений и родоразрешение с помощью программированных родов снижают не только количество КС по экстренным показаниям, но и ПС и распространенность аспирационных синдромов у новорожденных.
Доля программированных родов при доношенной беременности в Перинатальном центре должна, по-нашему мнению, составлять не менее 13% от общего количества родов в этом сроке, причем в структуре показаний к программированным родам должны преобладать ассоциированные с высокой степенью акушерского риска, а не «тенденция к перенашиванию» беременности.
Таким образом, для снижения ПС и частоты КС в учреждении 3A уровня необходимы:
- анализ всех случаев родоразрешения по 10-групповой классификации Робсона;
- аудит показаний для программированных родов и КС, прежде всего при доношенной беременности;
- снижение частоты экстренных КС в доношенном сроке за счет правильного отбора беременных для программированных родов и корректной техники индукции родовой деятельности;
- уменьшение частоты абдоминального родоразрешения у женщин с рубцом на матке с помощью правильного отбора группы для консервативного ведения родов, предоставление женщинам всесторонней информации о возможностях родовспомогательного учреждения по ведению родов при рубце на матке, пользе и рисках данного метода родоразрешения в каждом конкретном случае.








