
На сегодняшний день заболеваемость наружными грыжами составляет, по данным ВОЗ, до 50 случаев на 1000 населения. При этом отмечается стойкая возрастная детерминанта: до 25–34 лет частота не превышает 14 на 1000 населения, а в среднем и пожилом возрасте многократно увеличивается[1]. Огромное число ежегодно выполняемых операций (по разным данным, до 20 млн) указывает на высокую социальноэкономическую значимость проблемы, так как в полной мере затрагивает работоспособное население.
Среди наружных грыж на долю паховых приходится до 60–70%, что составляет 4–6% оперативной активности общехирургических стационаров[2, 3]. За последние 20–30 лет проблема хирургического лечения ингвинальных грыж сопровождалась значимыми потрясениями, сравнимыми разве что с изменением парадигмы грыжесечения в конце XIX века после внедрением способа укрепления задней стенки пахового канала. Данная технология стала повсеместно использоваться в последующие годы, но поиски способов совершенствования вышеуказанных методик, число которых далеко превосходит 300, продолжались[4, 5]. Лишь в конце 80х гг. XX столетия в работе I. L. Lichtenstein и соавт.[6] появилась альтернатива натяжным способам, которая сейчас укоренилась как «золотой стандарт» паховой герниопластики[7–9].
Следует отметить все нарастающий интерес к освоению и внедрению методов лапароскопический герниопластики в структуру оперативной активности стационаров, что сопряжено с определенными техническими трудностями, так как паховая герниопластика — единственное вмешательство, технически и этапно принципиально отличающееся в открытой и эндоскопической хирургии[4].
На сегодняшний день технология TAPP (трансабдоминальная преперитонеальная лапароскопическая герниопластика) применяется все чаще, отвоевывая пальму первенства у операции Lichtenstein в умах хирургической общественности[4, 5, 8, 10, 11].
Цель исследования: анализ результатов 3летнего внедрения лапароскопических TAPPтехнологий при паховой герниопластике в работу городской клинической больницы скорой помощи.
МАТЕРИАЛЫ И МЕТОДЫ
За 3 года (2015–2017) на базе ГБУЗ «ГКБ им. В. В. Вересаева» ДЗМ (бывшая ГКБ № 81) прооперированы лапароскопическим способом по поводу паховых грыж более 250 пациентов. Гендерное распределение соответствовало мировой статистике — преобладали мужчины (n = 198).
Критериями исключения из анализа явились типы I и IV грыжи по классификации L. Nyhus, а также симультанный характер оперативного вмешательства. Таким образом, в анализ вошли 230 пациентов, средний возраст которых составил 43,27 ± 3,65 года, что подчеркивает социальную актуальность проблемы оперативного лечения трудоспособного населения и скорейшей реабилитации и интеграции пациентов в повседневную жизнь, а также снижения числа осложнений и рецидивов.
Все пациенты, включенные в исследование, оперированы по плановым показаниям. У нас имеется опыт проведения операций при ущемленных грыжах, однако ввиду малой выборки наблюдений и для «чистоты» результатов данные операции не были включены в общую статистическую плотность.
Для систематизации анатомических вариантов паховых грыж у оперированных больных, включенных в анализ, использована классификация L. Nyhus (табл. 1).
Таблица 1
Распределение пациентов, включенных в анализ, согласно классификации L. Nyhus
Согласно критериям включения и исключения, при анализе не учитывались рецидивные грыжи, хотя у нас есть опыт подобных операций (n = 17), также исключены пациенты с симультанно проведенными операциями (n = 8, лапароскопическая холецистэктомия). Среди всех оперированных у 30 (13%) пациентов отмечены грыжи типа IIIа с двусторонней локализацией.
Всех больных госпитализировали накануне оперативного вмешательства после полноценного предоперационного обследования, согласно стандартам плановой госпитализации в лечебнопрофилактические учреждения г. Москвы. Операции проводились под общей комбинированной анестезией по технологии ТАРР.
Для анализа и систематизации полученных данных нами исследовались длительность операции, характер и количество осложнений, послеоперационный койкодень, а также субъективные ощущения пациентов по ВАШ (от 0 до 10 баллов по шкале исследования, где 0 — абсолютное здоровье, 10 — крайняя степень боли и дискомфорта).
РЕЗУЛЬТАТЫ
Оперативное пособие проводилось по стандартной 3портовой методике с размещением троакарной оптики параумбиликально. С учетом особенностей фиксации сетки (о чем будет сказано ниже) нами выполнялась расстановка одного 10 мм порта в верхней точке Калька и двух 5 мм троакаров латеральнее от пупочного кольца параректально, как правило, по одной линии с оптическим троакаром, что позволяло иметь максимальный угол атаки и минимизировать конфликт инструментов. Отсепаровка брюшины во всех наблюдениях выполнялась с помощью «холодной диссекции». Мы считаем этот способ наименее травматичным: он характеризуется низким риском как термических повреждений близлежащих анатомических структур, так и формирования висцеропариетальных спаечных сращений за счет предотвращения коагуляционной травмы париетального листка брюшины.
Для гемостаза при капиллярном подтекании крови со стороны предбрюшинной клетчатки нами применялась прецизионная коагуляция, как правило, монополярным воздействием.
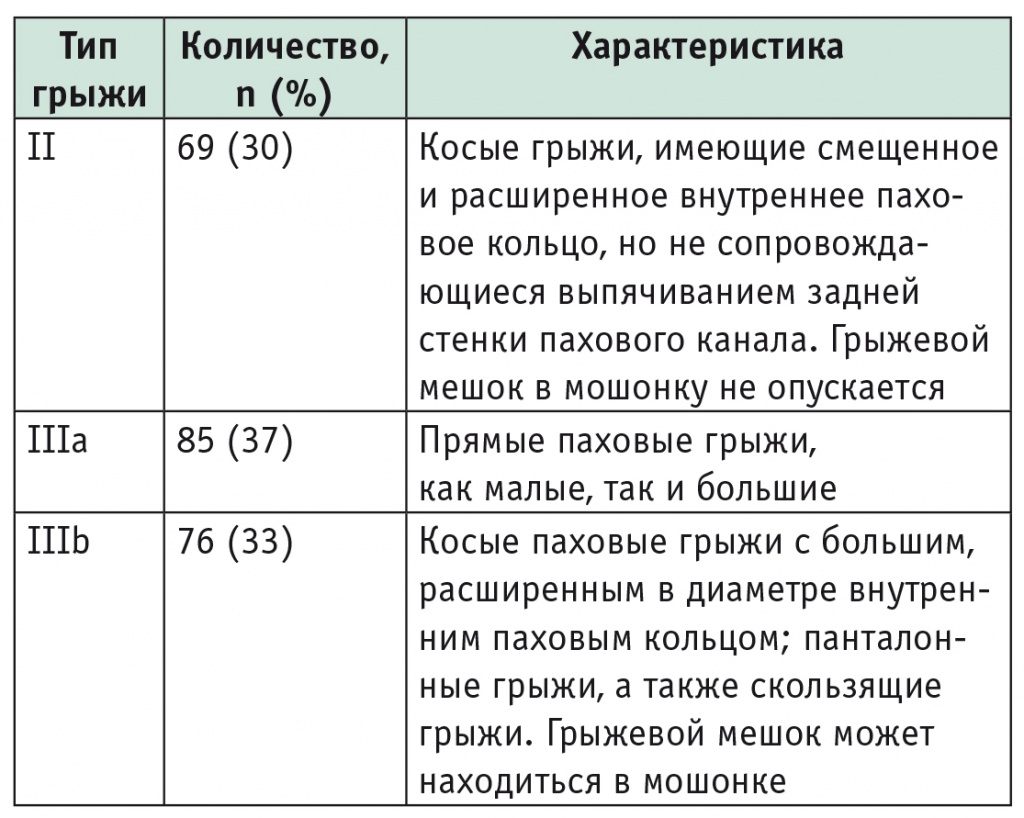
Во всех случаях мы старались наиболее бережно, путем тракции и контртракции выделить грыжевой мешок, особенно в проекции семенного канатика (риск фертильных осложнений пока доказательно не изучен, но диатермокоагуляция в зоне ductus deferens небезопасна априори). После мобилизации и иссечения грыжевого мешка (рис. 1) для этапа пластики мы располагали заведенный сетчатый протез 10 × 15 см с моделированием необходимости раскроя сетки «по месту» в случае косых грыж и нераскроенный протез при прямых грыжах.
Рис. 1. Анатомические ориентиры паховой области и грыжевой мешок. Здесь и далее в статье фото авторов
При этом почти у трети пациентов с II и IIIb типами грыж раскрой сетки не потребовался ввиду хорошего анатомического расположения герниопротеза и отсутствия эффекта сдавления располагающихся рядом структур.
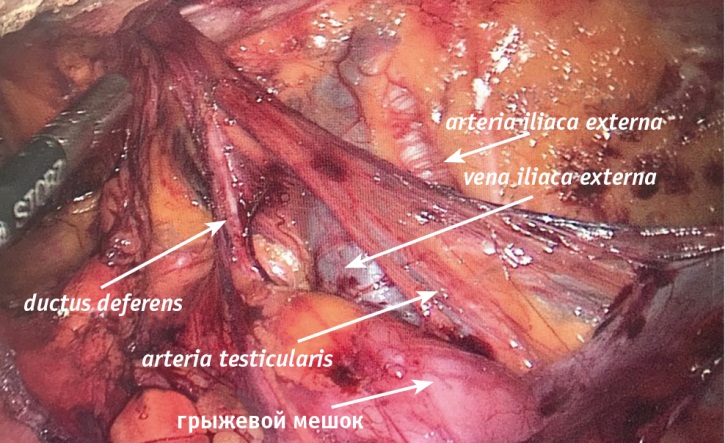
В нашей практике мы используем сетчатые импланты Ethicon Prolene 10 × 15 см (большинство вмешательств), Bard 3DMax light mesh, а также сетчатый имплант, пропитанный фибриновым клеем, Mesh Adhesix Bard (в последнем случае не было необходимости в фиксации аллотрансплантата за счет его адгезивных свойств) (рис. 2).
Рис. 2. Позиционирование Bard 3DMax light mesh
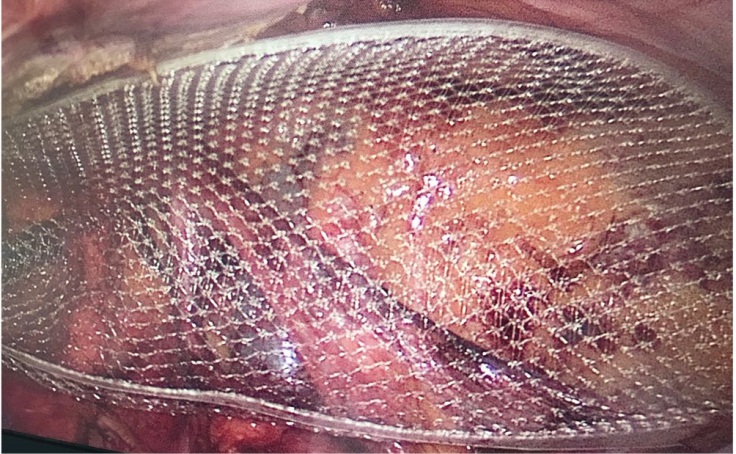
Одной из особенностей выполняемых нами операции стал способ фиксации сетки. Ни для кого не секрет, что вариативность способов фиксации, точек адгезии и способов достижения правильного расположения импланта является краеугольным камнем большинства дискуссий герниологов последних лет. Прежде всего с целью экономической преференции, а также для отработки навыков интракорпорального шва фиксация герниопротеза выполнялась мануально нитью на атравматичной игле Vicryl 2/0–3/0 с использованием 3–4 точек фиксации протеза строго вне зоны corona mortis (рис. 3).
Рис. 3. Фиксация герниопротеза узловыми швами
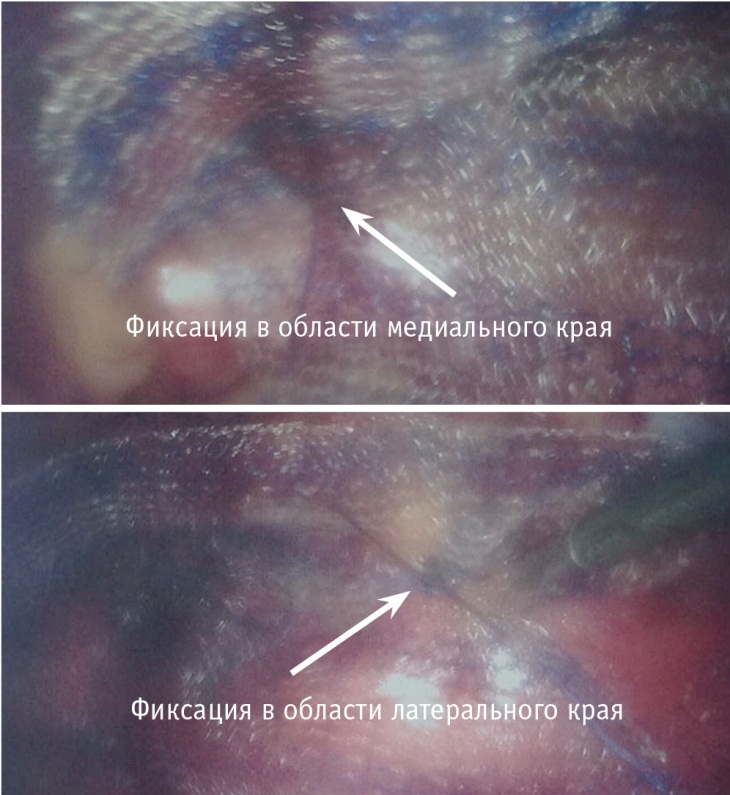
При этом на этапе выполнение первых 5 операций нами применялся ProTackэндогерниостеплер (Covidien®), в последующем его использование было ограничено спорадическим желанием пациента приобрести данный эндогерниостеплер индивидуально (n = 4).
Перитонизация во всех наблюдениях выполнялась интракорпоральным обвивным швом, при этом в 3 наблюдениях использована нить Vloc (Covidien), в остальных — Vicryl 2/0–3/0 на атравматичной игле. Применение анкерной нити было скорее экспериментальным, так как в нашей практике проблемы с перитонизацией брюшинного покрова обычной нитью не возникали. Все случаи использования Vloc относятся к этапу освоения техники, она применялась при двусторонней герниопластике для укорочения операции, что в последующем нивелировалось накоплением опыта.
При адекватном гемостазе и отсутствии компрометирующих факторов со стороны системы гемостаза (прием пероральных антикоагулянтов в предоперационном периоде у пациентов с коморбидным фоном перед вмешательством корректировался) дренирование брюшной полости не выполнялось. Дренирование предбрюшинной клетчаки произведено нами лишь в одном случае при ущемленной бедренной грыже IIIс типа по Nyhus, дренаж удален сутки спустя, однако этот случай не был включен в анализируемый материал.
Интересным аспектом анализа стало изучение длительности выполнения вмешательства как весьма показательной и необходимой характеристики любой манипуляции и процедуры: в нашем исследовании среднее время операции — 49,3 ± 9,12 мин.
В ходе работы анализировался и эффект снижения болевого синдрома, характерный для всех эндовидеохирургических операции. Показатели ВАШ у пациентов были крайне низкими (2–3 балла) сразу после операции, а к исходу 3х суток снизились практическим до 0. Этот феномен позволил нам в рамках обязательного медицинского страхования сократить послеоперационный койкодень: с 5 (средние сроки наблюдения на начальном этапе) до 1,4 ± 0,3 дня по накоплению опыта (средний койкодень — 2,79 ± 0,42 для всех вмешательств за 3 года).
Осложнения после TAPP анализировались согласно градации по D. Dindo, N. Demartines, P. Clavien[12], они представлены в таблице 2.
Таблица 2
Распределение хирургических осложнений[12]

Малых осложнений было суммарно 9 (3,9%), при этом они не потребовали удлинения стационарного периода (в большинстве случаев проявились на амбулаторном этапе долечивания и потребовали лишь перевязок ран без увеличения сроков пребывания на листке нетрудоспособности). Больных с большими осложнениями с необходимостью релапароскопии было трое. Одному она понадобилась вследствие развития острой странгуляционной кишечной непроходимости ввиду ущемления петли тонкой кишки в «окне» брюшины при ее негерметичном ушивании; операция проведена лапароскопически в объеме деторсии ущемленной петли кишечника при ее жизнеспособности. В последующем данному этапу вмешательства мы уделяли большее внимание и не отмечали более подобные осложнения.
Еще в одном наблюдении релапароскопия потребовалась молодому пациенту изза развития картины острого аппендицита на 2е сутки после TAPPгерниопластики. Причиной воспаления аппендикса явилось ущемление мезоаппендикса в лигатурной петле в зоне восстановления непрерывности брюшины. Выполнена лапароскопическая аппендэктомия с лигатурным способом обработки культи отростка с гладким послеоперационным течением.
Нами отмечен единичный случай внутрибрюшного кровотечения из передней брюшной стенки в области 5 мм троакарной раны, распознать которое удалось при повторном наложении карбоксиперитонеума в ходе оперативного вмешательства. Для гемостаза потребовалось выполнение прицельной коагуляции зоны геморража. Исходы всех больших осложнений — выздоровление и выписка в удовлетворительном состоянии.
Заживление троакарных ран во всех наблюдения отмечено per primum, однако кожные швы снимали строго на этапе амбулаторного долечивания на 7–8е сутки в амбулаторнополиклиническом учреждении здравоохранения.
Пациенты находятся под постоянным контролем оперирующих хирургов (в настоящее время период наблюдения ряда пациентов приближается к 36 месяцам), при этом связь поддерживается с более 75% респондентов. В настоящее время ни у одного больного, находящегося с нами на связи, нет жалоб на дискомфорт или болевой синдром в зоне оперативного вмешательства. Данные о наличии рецидивов также к настоящему времени не получены, хотя малый срок наблюдения не позволяет делать далеко идущие выводы.
ОБСУЖДЕНИЕ
На сегодняшний день ненатяжная паховая герниопластика считается оптимальным методом лечения грыж. Операция Lichtenstein как отправная точка имеет, безусловно, ряд преимуществ, однако стойкий болевой синдром (до 18% наблюдений), а также косметические дефекты и растущий процент осложнений после тиражирования техники (безрецидивна в руках автора и до 0,5–2,5% рецидивов по сводным данным) требуют поиска альтернативных технологий[6, 7, 13, 14].
Пионером эндоскопической герниопластики можно считать R. Ger, еще в 1979 г. предложившего эндоскопическую пластику с закрытием внутреннего пахового кольца изнутри степлером[15].
В 1990х данная технология получила новое развитие во многом благодаря колоссальному вкладу R. J. Fitzgibbons и соавт.[16], описавших способ закрытия грыжевого дефекта изнутри с помощью сетчатого аллотрансплантата. M. E. Arregui и соавт.[17] предложили располагать сетчатый трансплантат предбрюшинно, фиксируя его к верхней лобковой связке и передней брюшной стенке. После фиксации сетки брюшина над ней тщательно ушивалась, таким образом предупреждается развитие спаечного процесса. В настоящее время данная технология именуется TAPP и является крайне распространенной операцией в Европе и США[2, 10, 11]. В нашей стране гигантский опыт лапароскопических паховых герниопластик имеют О. Э. Луцевич и соавт.[4], они пролечили с помощью подобных технологий более 2500 пациентов.
С точки зрения технических нюансов и преемственности открытой/лапароскопической хирургии только паховая герниопластика не имеет традиционных аналогов. При этом справедливо утверждение о неточности термина «пластика пахового канала» при TAPPтехнологии, так как сам паховый канал остается интактным, а закрытию подвергается вся ингвинальная область[5].
Важным аспектом преференции той или иной технологии следует считать длительность вмешательства. Она не всегда объективно отражает качество операции, но служит важным критерием кривой обучения, а значит, «приживаемости» той или иной технологии. Так, в работе R. S. Chung и D. Y. Rowland[18] время лапароскопической герниопластики значительно превышало время открытых операций, а по данным P. Lal и соавт.[19], этот показатель в 1,5 раза превышал таковой пластики Lichtenstein. При этом более поздние метаанализы указывают на соизмеримость временны́х показателей[20], а результаты авторской группы под руководством О. Э. Луцевича[4] свидетельствуют о возможном сокращении времени паховой TAPPпластики до 25–45 минут.
При этом важно отметить, что большинство авторов применяют степлерную фиксацию герниопротеза. Это, безусловно, облегчает работу оператора, но одновременно приводит к удорожанию оперативного пособия. В нашей работе мы сознательно отказались от рутинного применения степлерных технологий в пользу интракорпорального мануального шва (случаи использования ProTackстеплеров указаны в разделе «Результаты»). Данная опция не привела к катастрофическому удлинению операции (средняя продолжительность — в пределах 49–50 мин) и в условиях финансирования в рамках обязательного медицинского страхования является способом сокращения нерациональных затрат.
Активное, порою назидательное, повсеместное внедрение, «текучесть» кадров хирургических стационаров, зачастую необоснованное расширение показаний к малоинвазивному лечению в герниологии, а также недостаточный опыт бригады способствуют дискредитации метода и завышению процента осложнений или неудовлетворенности пациентов результатом. По мнению экспертной группы D. Miskovic и соавт.[21], кривая обучения (в качестве примера в колоректальной хирургии) требует накопления опыта не менее 140 операций до достижения среднестатистического процента осложнений и выхода на своеобразное «плато» при резекционных вмешательствах на ободочной кишке, что, безусловно, завышено для тиражирования менее объемной технологии, такой как TAPP, но не противоречит принципам кривой обучения.
Мы после выполнения первых 40–50 операций вышли на «плато», позволяющее стандартизировать их длительность, а также анализировать непосредственные осложнения.
Для наглядной иллюстрации интра и послеоперационных осложнений нами применена шкала по D. Dindo и соавт.[12], которая дает возможность анализировать и соотносить все исходы лечения с мировыми протоколами и метаанализами, стратифицируя осложнения на малые (minor — раневые, послеоперационный парез кишечника и т. д.) и большие (major — требующие активной хирургической тактики).
Общее количество осложнений паховых TAPPгерниопластик, по мировым данным, составляет от 0,8% до 12%[22, 23], при этом на период освоения технологии приходится значительно более серьезная доля осложнений — 32%, по сведениям H. Pokorny и соавт.[24]. В свою очередь процент осложнений у отечественных авторов несколько ниже и составляет 0,2–5%[23].
В приведенном исследовании зарегистрированы 9 осложнений группы minor в виде формирования сером в раннем послеоперационном периоде в проекции троакарных проколов (n = 8) и гематомы мошонки (n = 1), пролеченной консервативно. По данным V. C. Shakya и соавт.[25], показатель формирования сером составляет около 4%, что, исходя из количества операций на этапе внедрения и освоения, в полной мере перекликается с наши собственными данным о раневых осложнениях (3,9%). Доля малых осложнений, согласно анализу О. Э. Луцевича[4] более 2500 операций, составляет 2,3%, что не критично ввиду отсутствия необходимости медикаментозных затрат или реопераций.
Наличие осложнений, потребовавших реоперации, представляет своеобразную трагедию в судьбе как пациента, так и оперирующего хирурга. По данным И. А Криворучко и соавт.[26], внутрибрюшное кровотечение встречается спорадически и не является системным осложнением, требуя, однако, мобилизации всех ресурсов хирургической бригады. Интраоперационно авторами подобное осложнение выявлено в 4 наблюдениях из 56 (~7%), что не потребовало изменения сценария операции, а лишь включения в арсенал механических и физических методик локального гемостаза. В единственном случае интраоперационного активного кровотечения (0,4%) в представленном нами материале оно было успешно остановлено с помощью прецизионной диатермокоагуляции после четкой визуализации источника геморрагий.
Иной проблемой следует считать острую задержку мочи, отмечаемую, по разным данным, у 1–4% оперированных больных[25]. В анализированном нами материале подобной проблемы не было, одним из путей ее профилактики является обязательная предоперационная консультация урологом всех пациентов с большими прямыми или двусторонними грыжами.
Сокращение сроков реконвалесценции по мере накопления опыта и снижения «страха перед неизведанным» согласуется с мировыми результатами и позволяет надеяться на дальнейший прогресс технологии ранней активизации[10, 27, 28].
Вопрос рецидивов в данной работе не освещался в виду недостаточной временно́й экспозиции полученных результатов, однако, согласно имеющимся данным, частота рецидивов после получения «плато» кривой обучения составляет не более 1,2–1,4% при соблюдении полноценной диссекции и применении достаточного по площади сетчатого импланта[4, 10, 11, 16].
ЗАКЛЮЧЕНИЕ
Приведенные нами данные позволяют с оптимизмом смотреть на проблему лечения пациентов с паховыми грыжами не только в герниоцентрах, но и в общехирургических стационарах. Безусловно, только полноценная подготовка, отработка навыков, постановка операции на поток с тщательным анализом результатов позволят достигать успеха в лечении пациентов передовыми методами. Лапароскопическая трансабдоминальная преперитонеальная герниопластика обеспечивает хорошую визуализацию анатомических структур, позволяет произвести пластику с минимальной травматичностью и максимальной надежностью. В то же время оптимизация затрат, как в случае с отказом от степлерной фиксации сетки в пользу мануального интракорпорального шва, сделает эндовидеохирургию паховых грыж более привлекательной для широкого круга оперирующих хирургов и хирургических клиник.
Значительно менее выраженный болевой синдром по сравнению с открытыми операциями, а в ряде случаев его отсутствие в послеоперационном периоде способствуют ранней активизации пациентов и быстрому восстановлению их трудоспособности.








