ВВЕДЕНИЕ
Синдром постуральной ортостатической тахикардии (СПОТ) — гетерогенный клинический синдром, характеризующийся чрезмерным увеличением ЧСС в положении стоя при отсутствии ортостатической гипотензии в сочетании с хроническими симптомами ортостатической непереносимости[1].
Истинная распространенность СПОТ не выяснена. Отдельные исследования демонстрируют распространенность 0,2–1,0% населения с преобладанием у женщин в соотношении 4 : 1. Средний возраст пациентов 12–50 лет[1, 2]. В 2016 г. M. AbdelRazek и соавт. показали заболеваемость СПОТ в округе Олмстед (Миннесота, США) 10,1 на 100 тыс. населения, при этом отмечалось увеличение заболеваемости за последние 17 лет в 4 раза[3].
Патогенез развития данного синдрома многогранен, многие звенья которого остаются невыясненными. Первоначально СПОТ связывали с вегетативной дисфункцией. Позже появилось понимание возможных механизмов, ответственных за развитие данного синдрома, в том числе нейропатию тонких миелинизированных и немиелинизированных волокон, повышение активности тучных клеток[4], повышенную чувствительность β-адренорецепторов сердца[5].
В настоящее время изучаются возможные аутоиммунные механизмы данного состояния. У многих пациенты СПОТ возникает после перенесенного острого лихорадочного заболевания предположительно вирусного происхождения. Накопленный за время пандемии COVID-19 опыт показал, что в течение нескольких недель после исчезновения основных симптомов коронавирусной инфекции и отрицательного ПЦР-теста на РНК SARS-CoV-2 появляются симптомы, характерные для СПОТ[6, 7]. Более выражены данные проявления у людей молодого и среднего возраста, преимущественно у женщин, как часть постковидного синдрома, предположительно возникшая в результате поствирусной аутоиммунной реакции[8]. В качестве других провоцирующих факторов часто указываются физическая травма (например, сотрясение мозга), менархе, беременность или хирургическое вмешательство.
Симптомы ортостатической непереносимости возникают при переходе в положение стоя и уменьшаются в положении лежа. Включают сердцебиение, боль или дискомфорт в груди, головокружение, нечеткость зрения, одышку, головную боль, утомляемость и дрожь в теле[1], тошноту, диспепсию, вздутие живота, диарею или запор, иногда рвоту[9]. У 50% пациентов в положении стоя развиваются акроцианоз и похолодание нижних конечностей[10]. Эти пациенты также часто страдают когнитивной дисфункцией[11], нарушениями сна[12] и непереносимостью физических нагрузок[13]. Эти симптомы могут усугубляться многочисленными факторами: обезвоживанием, тепловым воздействием, длительным лежачим положением, употреблением алкоголя, менструальным периодом и тяжелой физической нагрузкой. Эпизоды нарушения сознания при СПОТ встречаются у 30–50% пациентов[14, 15], что требует дифференциальной диагностики с эпилепсией. Зачастую таким пациентам неверно устанавливается диагноз и назначаются противоэпилептические препараты[16]. Практически у всех пациентов наблюдаются частые предсинкопальные эпизоды, нарушающие функциональную активность, что также требует проведения дифференциальной диагностики с нарушениями сердечного ритма[17].
КЛИНИЧЕСКИЙ ПРИМЕР 1
Пациентка Л., 18 лет. Жалобы на пароксизмы, развивающиеся всегда в вертикальном положении, начинающиеся с потемнения в глазах, затем происходят нарушение сознания и падение. Если пациентка успевает сесть или прилечь, то нарушения сознания и мышечного тонуса нет. Также отмечает давящую/пульсирующую головную боль в височно-затылочной области, 6 баллов по ВАШ, развивающуюся во время обучения в школе или внешкольных занятий, продолжительностью менее 4 ч. Боль уменьшается после физической нагрузки, чаще регистрируется при нерегулярном приеме пищи. После восстановления сознания регистрируются повышение АД и тахикардия.
Перинатальный анамнез не отягощен. Росла и развивалась по возрасту. Головная боль с 7 лет, в том числе во время ночного сна. В 2019 г. впервые зарегистрированы синкопы.
Черепно-мозговые травмы, нейроинфекции, укус клеща отрицает. В анамнезе удар головой без клинических проявлений. Наследственный анамнез по эпилепсии не отягощен.
В неврологическом статусе: без очаговой, менингеальной симптоматики.
По данным ранее проведенной рутинной ЭЭГ (в 2011, 2022 гг.) эпилептиформная активность не зарегистрирована.
МРТ головного мозга обзорная (в 2011, 2019,; 2020 гг.): потенциально эпилептогенные структурные изменения отсутствуют, киста эпифиза.
Магнитно-резонансная ангиография артерий и вен головного мозга: виллизиев круг разомкнут.
Суточное мониторирование АД: в пределах нормы.
По данным видео-ЭЭГ мониторинга: корковая ритмика сформирована по возрасту. Иктальная и интериктальная эпилептиформная активность не зарегистрирована. При проведении активного теста стоя зарегистрировано увеличение ЧСС на 40 уд/мин при вертикализации в сравнении с горизонтальным состоянием, АД без изменений, замедление восстановления ЧСС. На ЭЭГ в этот момент регистрировались диффузные вспышки тета-волн, клинически зарегистрировано ощущение головокружения, тошноты (предсинкопальное состояние) (рис. 1).
Рис. 1. Фрагмент ЭЭГ в биполярном продольном отведении во время активного теста стоя: регистрируются диффузные вспышки тета-волн амплитудой до 150 мкВ, продолжительностью 1,5 с, учащение ЧСС до 140 уд/мин
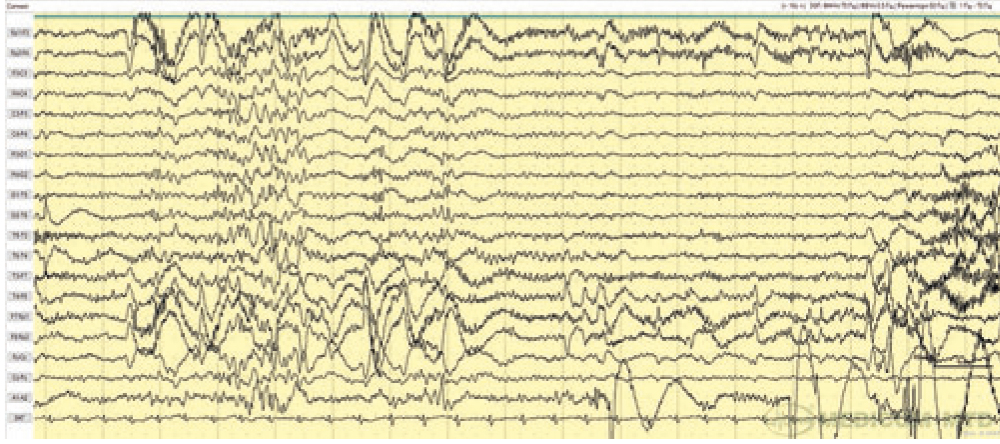
На основании клинических данных и дополнительных методов обследования был установлен клинический диагноз: СПОТ с ортостатическими синкопами на фоне вегетативной дисфункции. Эпизодическая головная боль напряжения.
КЛИНИЧЕСКИЙ ПРИМЕР 2
Пациентка П., 19 лет, обратилась с жалобами на головную боль в лобно-височной локализации пульсирующего характера с тошнотой, 7 баллов по ВАШ, усиливающиеся эпизодически при неловких движениях в шейном отделе. Синкопы из вертикального положения при резкой вертикализации или во время ходьбы регистрируются 2–3 раза в неделю, в ночное время при посещении туалета. Также отмечает нарушение засыпания, частые пробуждения во время ночного сна с трудностью повторного засыпания. В течение нескольких лет наблюдалась у психолога с соматоформной дисфункцией вегетативной нервной системы, паническими атаками. Отмечала сезонное нарушение настроения с эпизодами снижения настроения в осенне-зимний период. С сентября 2021 г. регистрируются постоянные цефалгии, частые синкопы. Снижение настроения в это время отрицает.
В соматическом и неврологическом статусе: без значимых изменений.
Пациентка обследована:
-
холтеровское мониторирование электрокардиограммы: ритм синусовый с ЧСС 57–159 уд/мин; средняя ЧСС 90/94/83;
-
СМАД: среднее АД 100/59 мм рт. cт., днем 105/62 мм рт ст., ночью 91/52 мм рт. cт.;
-
МРТ головного мозга: арахноидальная киста левой гемисферы мозжечка;
-
ультразвуковое исследование брахиоцефальных артерий: венозная дисфункция внутренней яремной вены;
-
рентгенография шейного отдела позвоночника: нестабильность С5-С6, С6-С7, С2-С3-С4-С5;
-
видеоЭЭГ мониторинг + канал ЭКГ с активным тестом стоя: эпилептиформная активность не зарегистрирована. Во время проведения активного теста стоя отмечалось увеличение ЧСС с 76 до 110 уд/мин (прирост более 30 уд/мин), АД до вертикализации 105/60 мм рт. ст., после вертикализации 103/60 мм рт. ст.
На основании клинических данных и дополнительных методов обследования был установлен клинический диагноз: СПОТ с ортостатическими синкопами на фоне вегетативной дисфункции. Сопутствующий диагноз: Хроническая головная боль напряжения с болезненностью перикраниальных мышц. Диссомния с нарушением латентности ко сну, интрасомническими и постсомническими нарушениями.
ОБСУЖДЕНИЕ
Спектр клинических проявлений СПОТ различается у разных пациентов и может иметь сходный клинический фенотип с большим числом неврологических и соматических заболеваний[18].
В целом спектр жалоб пациентов со СПОТ можно разделить по системам (табл. 1)[19].
Таблица 1
Основные клинические проявления синдрома постуральной ортостатической тахикардии
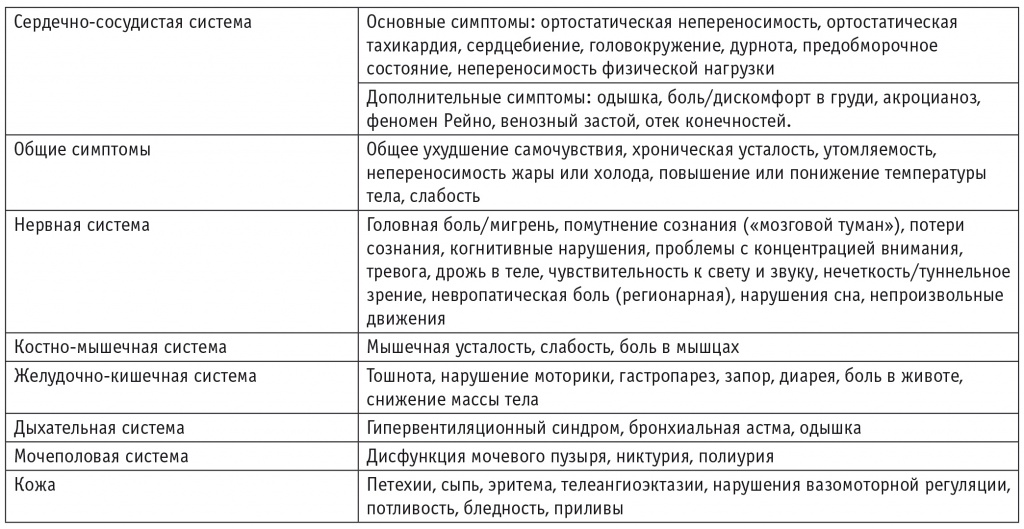
Во многих случаях присутствующие симптомы неспецифичны по природе, охватывают несколько систем организма и часто даже не связаны с ортостатической непереносимостью. Какое-либо идентифицируемое вегетативное нарушение может отсутствовать[20–22].
С другой стороны, по данным литературы, 2 из 3 пациентов сообщают не менее чем о 10 различных симптомах[23], что затрудняет диагностику.
Критерии СПОТ были дополнены и одобрены крупными международными неврологическими, вегетативными и кардиологическими обществами (табл. 2)[1, 24, 25].
Таблица 2
Диагностические критерии синдрома постуральной ортостатической тахикардии
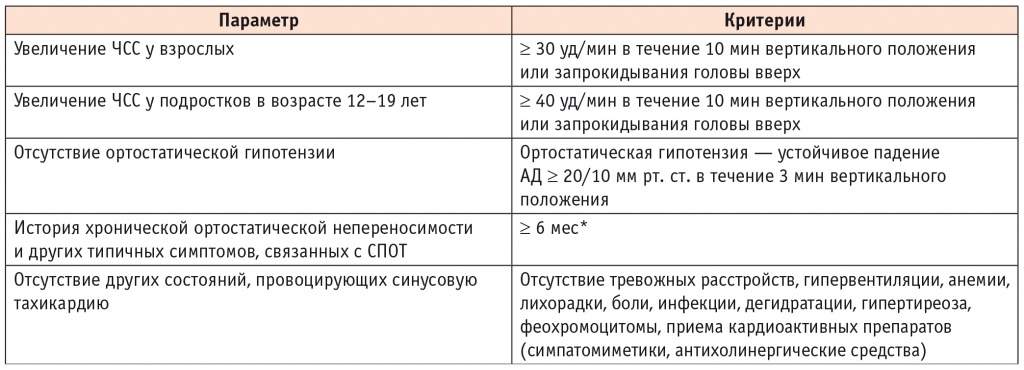
* Этот критерий может быть спорным и не принимается единогласно, поскольку пациенты могут обратиться за медицинской помощью раньше из-за растущей осведомленности о синдроме. Тем не менее симптомы короче 3 мес должны быть повторно оценены для подтверждения диагноза.
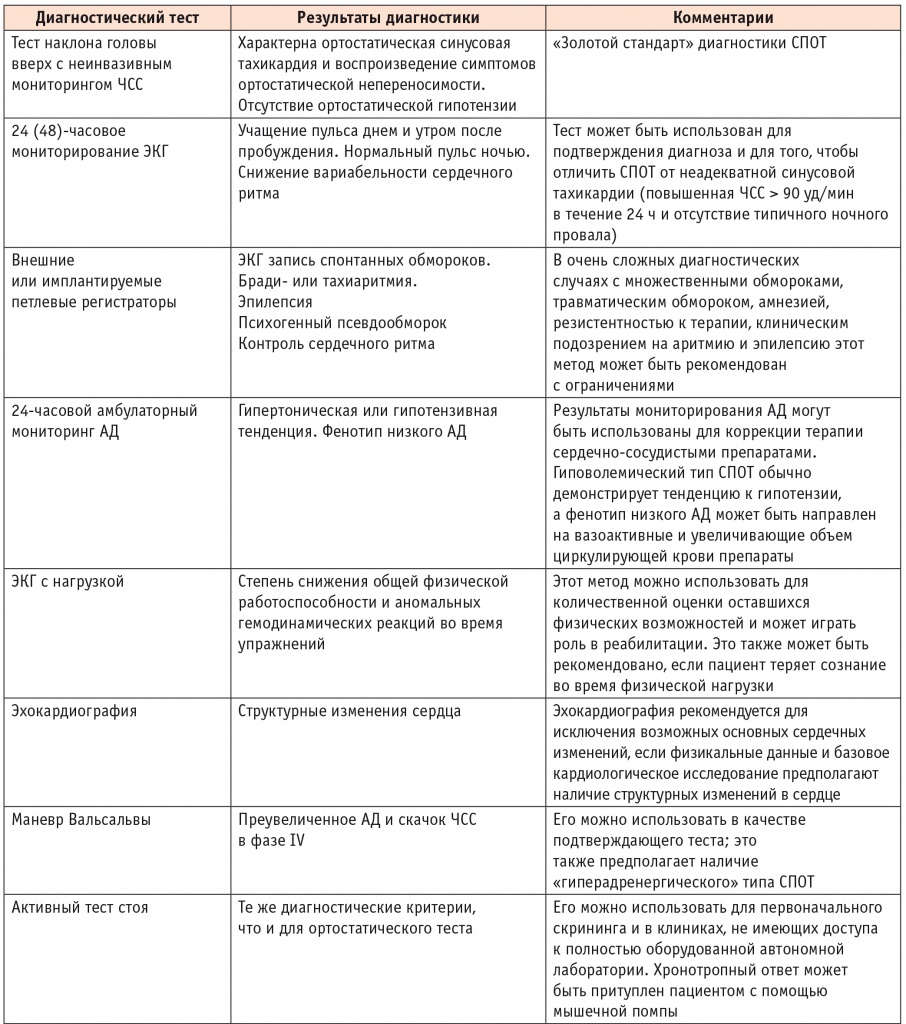
Обследование пациента со СПОТ включает различные методы тестирования сердечно-сосудистой, вегетативной систем (табл. 3)[1].
Таблица 3
Диагностические методы, рекомендуемые при обследовании пациента с подозрением на синдром постуральной ортостатической тахикардии

ЗАКЛЮЧЕНИЕ
Диагностика СПОТ представляет собой важную междисциплинарную проблему, требующую активного взаимодействия терапевтов, кардиологов, неврологов, специалистов по функциональной диагностике. Осложняющим фактором является отсутствие патологии по данным физикального, неврологического и инструментального обследований в межприступный период, а также гетерогенность симптомов, которые могут маскировать лежащую в основе СПОТ причину и отвлекать внимание клинициста на другие состояния с похожими проявлениями (тревожные расстройства, гипертиреоз, феохромоцитому, астению, ортостатическую гипотензию, гипокортизолемию или другие эндокринологические расстройства). Активный тест стоя, который легко выполнить, может немедленно дать диагностическую подсказку, если он подтверждается историей характерной хронической ортостатической непереносимости, постуральным учащением сердечного ритма и разнообразной панорамой сопутствующих жалоб. Причинами растущего интереса к СПОТ являются его огромное влияние на качество жизни пациентов, а также нерешенные диагностические и терапевтические трудности.
Поступила: 21.12.2022
Принята к публикации: 01.03.2023








