ВВЕДЕНИЕ
Плевральный выпот у плода (гидро-/хилоторокс) — скопление жидкости (лимфы) в одной или двух плевральных полостях, которое диагностируется во втором триместре беременности или в начале третьего[1]. Частота врожденного плеврального выпота у новорожденных колеблется от 1 : 10 000 до 1 : 15 000 случаев[2].
Впервые ультразвуковой диагноз внутриутробного гидроторакса описал B. Carroll в 1977 г. У пациентки, предъявившей жалобы на отсутствие шевелений плода в течение 2 дней, по данным УЗИ, зафиксированы внутриутробная гибель плода, многоводие, левосторонний гидроторакс со смещением средостения вправо; по данным фетометрии, размеры плода превышали норму для гестационного возраста. При аутопсии были найдены двусторонний гидроторакс (больше слева), выраженная гипоплазия левого легкого[3].
Гидроторакс у плода может быть как одно-, так и двусторонним, однако двустороннее поражение встречается чаще[4]. Плевральный выпот у плода также можно классифицировать как первичный и вторичный. Первичный хилоторакс характеризуется накоплением лимфы в грудных полостях в результате аномалий развития лимфатической системы. Хилоторакс, как правило, односторонний. Вторичный фетальный гидроторакс чаще возникает вследствие иммунной и неиммунной водянки плода, инфекционных поражений, врожденных пороков развития легких (кистозных аденоматозных мальформаций, бронхолегочной секвестрации или врожденной диафрагмальной грыжи), врожденных пороков сердца, хромосомных аномалий[5].
Односторонний плевральный выпот может стать причиной неиммунной водянки у плода — при смещении органов средостения снижается венозный возврат, возникает застойная сердечная недостаточность, а затем и неиммунная водянка у плода[6].
Существует несколько вариантов развития заболевания у плодов с гидротораксом. Возможно нарастание количества плеврального выпота с прогрессированием гипоплазии легких плода и развитием неиммунной водянки либо сохранение объема выпота на прежнем уровне или спонтанное его разрешение[4, 7].
По литературным данным, двусторонний плевральный выпот у плода, появившийся в сроке беременности менее 30 недель, в сочетании с асцитом и отеком кожи является неблагоприятным прогностическим признаком для жизни и здоровья плода[8–12]. Отсутствие лечения значительно ухудшает прогноз в связи с формированием гипоплазии легких[13]. Своевременная внутриутробная декомпрессия легких улучшает исход заболевания[4, 8, 9, 14].
Наиболее частой причиной смерти новорожденных, перенесших внутриутробный гидроторакс, является дыхательная недостаточность вследствие легочной гипоплазии. По мере нарастания объема плеврального выпота увеличивается компрессия легкого, что препятствует его нормальному развитию.
После рождения и освобождения плевральных полостей от транссудата альвеолы легких новорожденного не «расправляются» в силу их несостоятельности. Функция легких значительно нарушена. Развивается дыхательная недостаточность, тяжесть которой зависит от степени легочной гипоплазии.
Выраженная дыхательная недостаточность приводит к летальному исходу в неонатальном периоде, несмотря на проводимые реанимационные мероприятия[15]. При вскрытии плодов визуализируются уменьшенные в объеме,
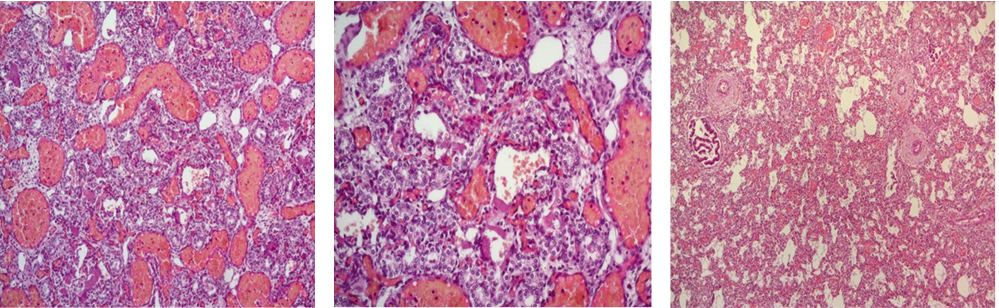
недостаточно развитые легкие (рис. 1, 2). При гистологическом исследовании обнаруживаются агенезия респираторного отдела легких, респираторных бронхиол, альвеолярных ходов и альвеол, врожденные бронхоэктазы, гипоплазия сосудистой сети и кистозная дисплазия легких [16].
Рис. 1. Летальная гипоплазия легкого у новорожденного с неиммунной водянкой. Гестационный возраст — 32–33 недели. Иллюстрация Косовцовой Н.В.
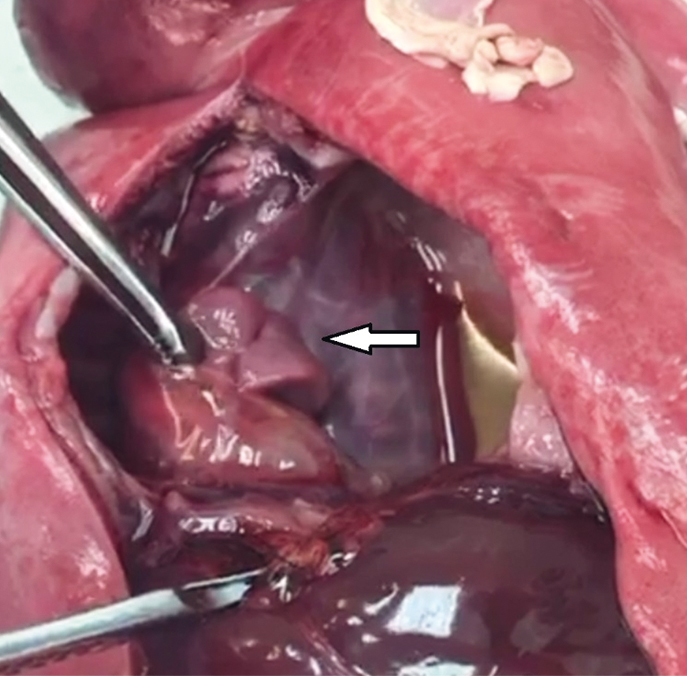
Рис. 2. Гипоплазия легкого. Микропрепараты. Иллюстрация Гришкиной А.А.
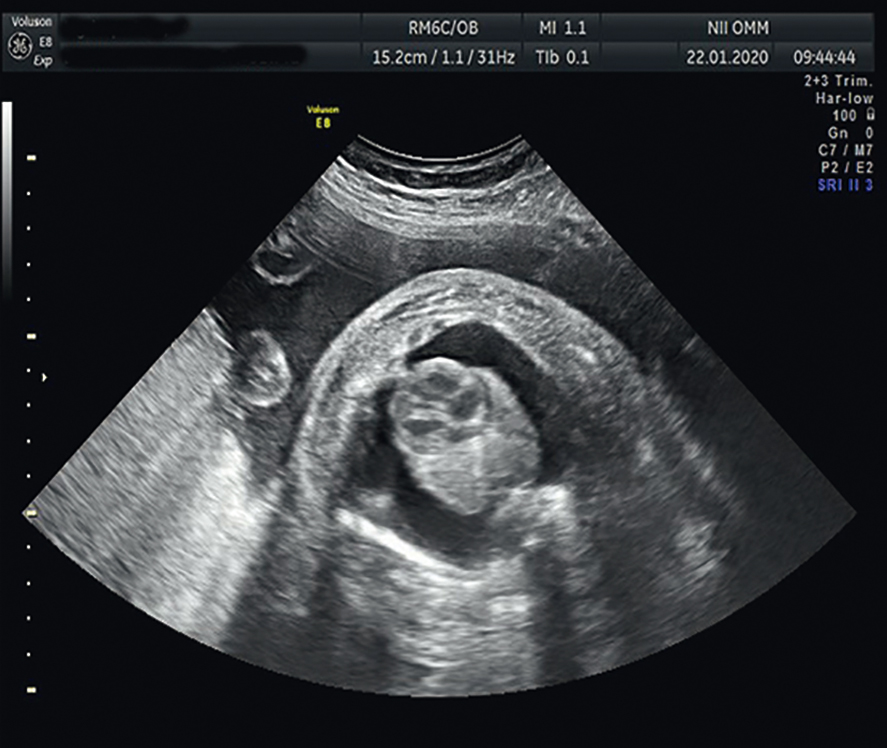
Основным методом диагностики гидроторакса у плода является УЗИ. При обследовании визуализируется скопление жидкости в плевральных полостях (рис. 3).
Рис. 3. Ультразвуковая картина двустороннего гидроторакса у плода. Иллюстрация Косовцовой Н.В.
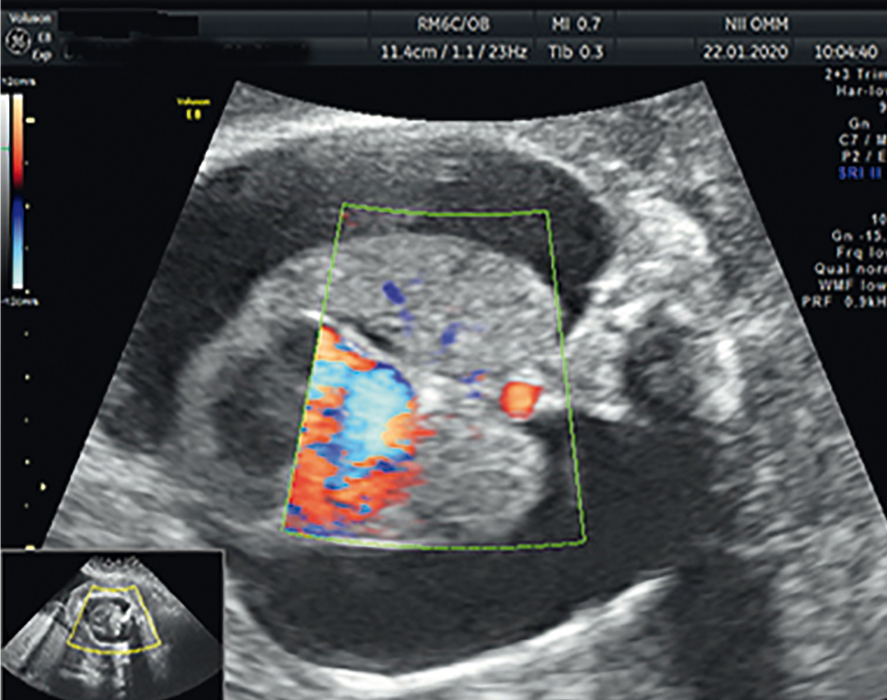
При формировании внутриутробной гипоплазии легких кровоток в паренхиме легких не определяется либо резко снижен, индекс резистентности в легочных артериях значительно увеличивается (рис. 4).
Рис. 4. Отсутствие кровотока в легких в режиме направленного энергетического доплера, внутриутробный гидроторакс у плода. Иллюстрация Косовцовой Н.В.
Вследствие высокого риска формирования гипоплазии легких при внутриутробном выявлении гидроторакса требуется госпитализация пациентки в перинатальный центр третьей группы, где специалисты владеют методами внутриутробной хирургии. Необходимо выполнить полное клинико-лабораторное обследование беременной, оценить состояние плода в динамике, провести инвазивную диагностику для уточнения причин фетального плеврального выпота, при возможности выполняется МРТ.
При значительном уровне выпота в плевральных полостях, отрицательной динамике при ультразвуковом обследовании, отсутствии признаков анемии, инфекции у плода, сочетанных врожденных пороков развития для симптоматического лечения необходимо опорожнение плевральной полости. Решение о выполнении внутриутробного вмешательства принимается исключительно пренатальным консилиумом, в состав которого входят акушеры-гинекологи, фетальный хирург, детский хирург, анестезиолог-реаниматолог. Необходимо информировать пациентку о наличии гидроторакса у плода, методах его коррекции, возможных осложнениях и получить письменное оформленное согласие на внутриутробное оперативное лечение.
В настоящий момент существуют два метода коррекции гидроторакса у плода: торакоцентез и плевроамниальное шунтирование.
Торакоцентез — процедура пункции плевральной полости плода, выполняется под ультразвуковым контролем. В асептических условиях с целью обездвиживания и обезболивания плода в вену пуповины вводятся пипекурония бромид (0,1 мг на 1 кг веса) и фентанил (10 мкг на кг веса). Затем по среднеподмышечной линии, на уровне гидроторакса, в плевральную полость вводят иглу 18–22 G и аспирируют ее содержимое[17]. Определяют характер транссудата, проводят его бактериологическое и вирусологическое исследования. После манипуляции выполняется контроль количества плеврального выпота в динамике. При нарастании объема жидкости в плевральной полости процедуру повторяют.
Торакоцентез технически проще, чем плевроамниальное шунтирование. Необходимость в повторных вмешательствах является серьезным недостатком этого метода лечения.
Плевроамниальное шунтирование предполагает установку стента в одну или две плевральные полости для оттока жидкости. Стент с двух сторон имеет пигтейлы (завитки), препятствующие его миграции. Технически плевроамниальное шунтирование выполняется следующим образом: после обездвиживания и обезболивания плода в его плевральную полость вводится интродьюсер, по нему проводится кондуктор со стентом, который затем размещают так, чтобы один конец был в плевральной, а второй — в амниотической полости. Спирали пигтейла заворачиваются, что ограничивает дальнейшее движение стента (рис. 5).
Рис. 5. Расположение пигтейлов при плевро-амниальном шунтировании. Иллюстрация Косовцовой Н.В.
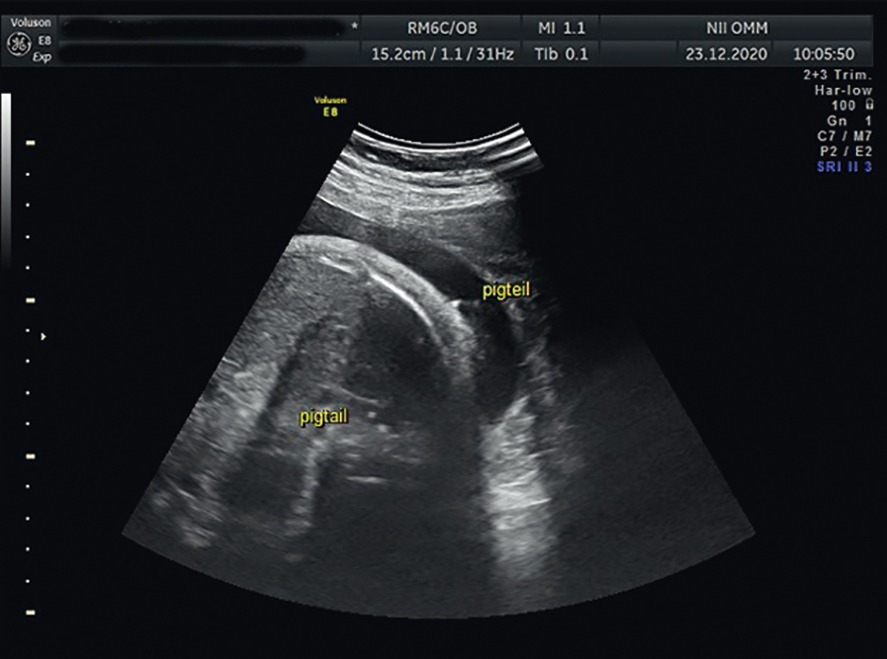
Далее производится ультразвуковой контроль с оценкой эффективности данной процедуры и состояния плода. Возможные осложнения плевроамниального шунтирования — смещение (экспульсия) стента из рабочей зоны в плевральную или амниотическую полость, обвитие пигтейлом стента ручки плода, преждевременное излитие околоплодных вод, дистресс плода, хорионамнионит[11, 18–20].
Преимущество плевроамниального шунтирования в том, что этот метод является малоинвазивным, точным, минимизируется риск повторных вмешательств, обеспечивает постоянный выход выпота из плевральной полости в амниотическую, что снижает компрессию легких плода. Применение плевроамниального шунтирования повышает выживаемость плода и улучшает прогноз после рождения за счет профилактики летальной гипоплазии легких[11, 19–23].
Цель исследования: проанализировать собственный опыт плевроамниального шунтирования при неиммунной водянке плода с выраженным плевральным выпотом и сравнить его с данными зарубежных коллег.
МАТЕРИАЛЫ И МЕТОДЫ
В ФГБУ «Уральский научно-исследовательский институт охраны материнства и младенчества» г. Екатеринбурга в 2019–2020 годах было 6 случаев внутриутробного гидроторакса у плода, при которых применялось плевроамниальное шунтирование.
Все пациентки (n = 6) были старше 30 лет (средний возраст — 35 лет), у каждой из них в анамнезе отмечены одни срочные роды здоровыми детьми. У 50% пациенток внутриутробный гидроторакс обнаружен на сроке беременности 27–28 недель, у 50% — 31–34 недели (средний гестационный возраст при плевроамниальном шунтировании — 30 недель).
В 5 (83,3%) случаях имела место неиммунная водянка у плода с двусторонним гидротораксом и только в 1 (16,7%) случае гидроторакс был односторонним без последующего развития неиммунной водянки (вероятная этиология —недавно перенесенная пациенткой новая коронавирусная инфекция COVID-19).
Во всех случаях, по данным УЗИ, отмечались выраженное уменьшение легких в размерах, снижение легочного кровотока. Выполнено полное клинико-лабораторное обследование всех женщин с уточнением состояния плода, проведены консультация детского хирурга, коллегиальное обсуждение дальнейшей акушерской тактики, и с целью профилактики летальной гипоплазии легких у плода было рекомендовано выполнение плевроамниального шунтирования.
В 100% случаев перед операцией осуществлялась профилактика синдрома дыхательных расстройств новорожденных, брался мазок из влагалища на микрофлору и бактериологический посев из цервикального канала, и только после получения нормальных результатов выполнялась операция.
Каждой пациентке проведены кордоцентез, одностороннее плевроамниальное шунтирование. Устанавливался отечественный плевроамниальный шунт 3Fr, 49 мм, разработанный в ФГБУ «Уральский НИИ ОММ» Минздрава РФ, изготовленный из силиконовой трубки с наружным диаметром 1,05 ± 0,03 мм и внутренним диаметром 0,55 ± 0,03 мм (Патент № 2728944 от 03.08.2020 г.). Каждая пациентка после выполнения операции прошла курс антибактериальной терапии препаратом широкого спектра действия.
РЕЗУЛЬТАТЫ
После дренирования одной плевральной полости у плодов с неиммунной водянкой в 3 (60%) случаях клиника водянки купировалась, гидроторакс во второй плевральной полости значительно уменьшился. При УЗИ отмечались увеличение объема легочной ткани, улучшение кровотока в легких. В одном случае из трех после операции значительно улучшилось состояние легких плода, но через 3 недели после операции произошло преждевременное излитие околоплодных вод. В другом случае после плевроамниального шунтирования наблюдалась положительная динамика, купировались явления неиммунной водянки, гидроторакс значительно уменьшился, однако через 7 дней после шунтирования отмечена тенденция к брадикардии у плода.
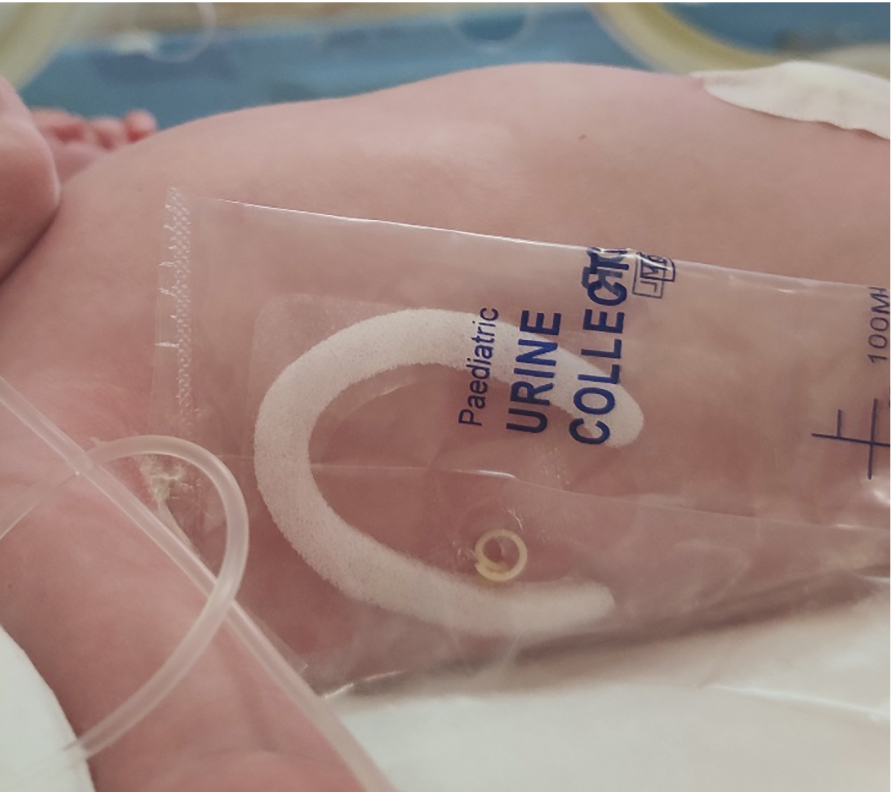
Обе пациентки родоразрешены в неотложном порядке путем кесарева сечения. У детей была выраженная дыхательная недостаточность, они длительно получали лечение в отделении реанимации и интенсивной терапии (ОРИТН). У одного из них стент удален сразу после рождения, у другого он функционировал в течение 7 дней в качестве дренажа плевральной полости (рис. 6). В настоящий момент дети продолжают реабилитацию.
Рис. 6. Стент, функционирующий в качестве дренажа после рождения ребенка. Иллюстрация Сытых О.Н.
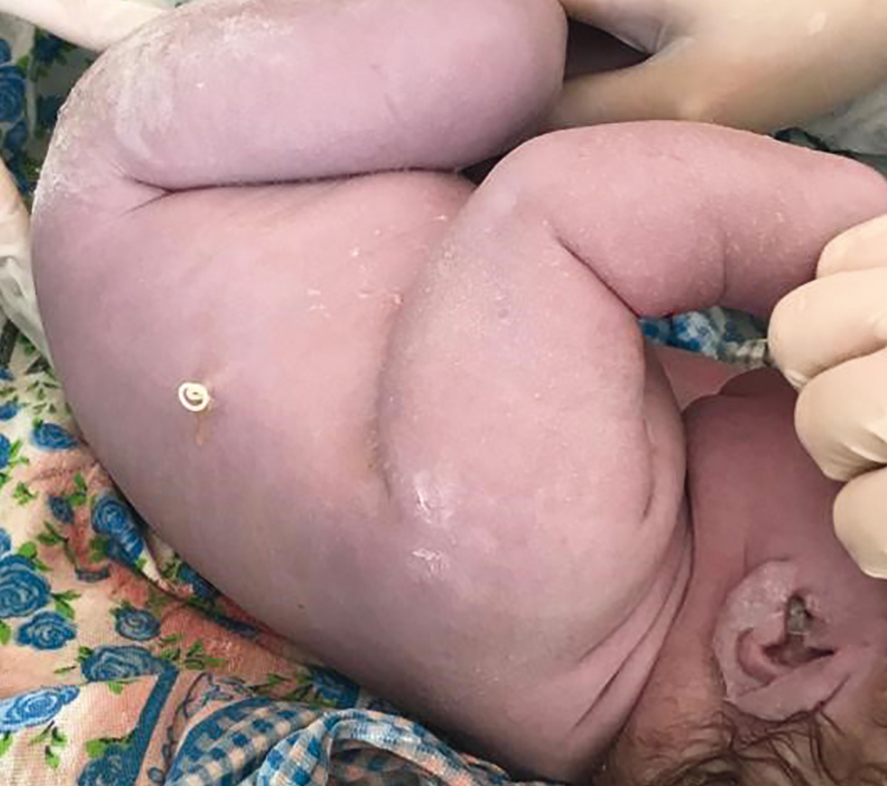
В одном случае все признаки неиммунной водянки плода купировались через 14 дней после шунтирования, и беременность закончилась срочными оперативными родами в 39–40 недель после плевроамниального шунтирования (рис. 7, 8). Респираторных расстройств у ребенка не было. Шунт удален сразу после рождения. Ребенок выписан домой на 4-е сутки.
Рис. 7. Стент, установленный в сроке беременности 32 недели. Иллюстрация Косовцовой Н.В.
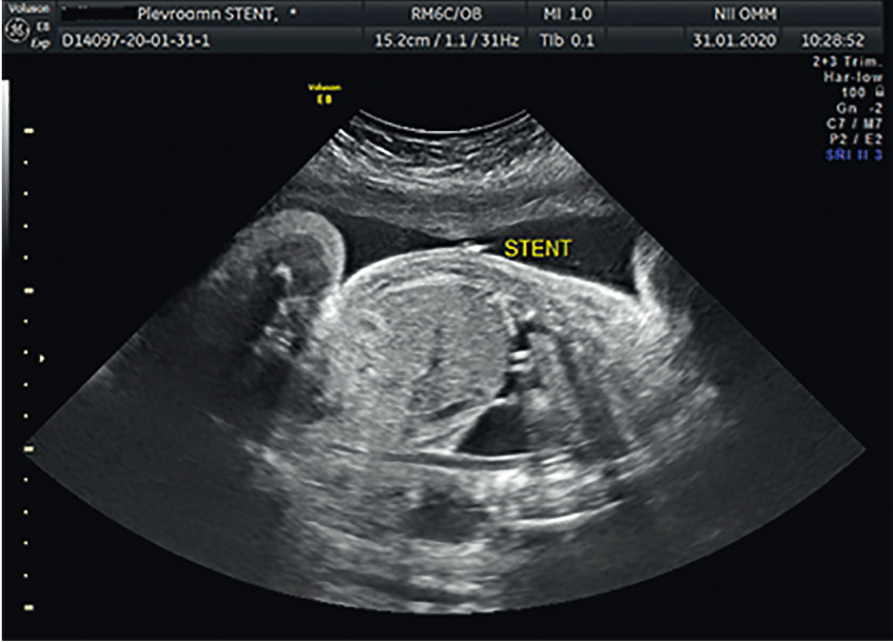
Рис. 8. Новорожденный с плевроамниальным шунтом после родоразрешения. Иллюстрация Косовцовой Н.В.
У 2 (40%) плодов с неиммунной водянкой произошла экспульсия стента в течение 3 дней после шунтирования, выполнено преждевременное абдоминальное родоразрешение в интересах плода. Дети погибли в ОРИТН на 1-е и 2-е сутки.
В случае одностороннего гидроторакса у плода вследствие перенесенной матерью вирусной инфекции через 5 суток после операции произошла экспульсия стента в амниотическую полость, после чего у плода вновь появились выраженный плевральный выпот и смещение органов средостения, поэтому пациентка была родоразрешена путем кесарева сечения на сроке беременности 34–35 недель. Ребенок умер в отделении реанимации на 2-е сутки. Причины гибели — вирусное поражение легких, выраженный респираторный дистресс-синдром.
ОБСУЖДЕНИЕ
С целью определения эффективности применения плевроамниального шунтирования как метода профилактики летальной гипоплазии легких при вторичном гидротораксе и влияния данной операции на исход беременности и сравнения собственных результатов с данными литературы проведен поиск информации в базе данных PUBMED. Проанализированы 8 статей за 2010–2019 гг.
По данным литературы, выполнено 391 плевроамниальное шунтирование. У 260 (66,5%) плодов гидроторакс являлся признаком неиммунной водянки, у 131 (33,5%) он был изолированным. Средний гестационный возраст плодов, у которых выполнено плевроамниального шунтирование, составил 27 недель 2 дня.
Описаны следующие осложнения этой процедуры: смещение шунта в плевральную либо амниотическую полость, нарушение его функции, дистресс плода, преждевременное излитие околоплодных вод, хориоамнионит, в одном случае зафиксировано ранение пуповины троакаром. Внутриутробно погибли 13,8% плодов, несмотря на проведенное лечение, в том числе от перечисленных осложнений. Средний срок родоразрешения — 33–34 недели гестации.
В результате внутриутробного лечения гидроторакса методом плевроамниального шунтирования родились 355 (90,8%) живых детей. Практически во всех источниках указано, что большинству детей потребовалось длительное лечение в ОРИТ с дальнейшей реабилитацией. Смертность в неонатальном периоде составила 27,6%. Пережили неонатальный период 257 (72,4%) детей.
Итоговая эффективность плевроамниального шунтирования, по данным иностранных авторов, составила 65,7% (табл.).
Таблица
Причины, сроки плевроамниального шунтирования, сроки родоразрешения, исходы и осложнения, описанные в зарубежной литературе с 2010 по 2018 г.[11, 20, 24–29]
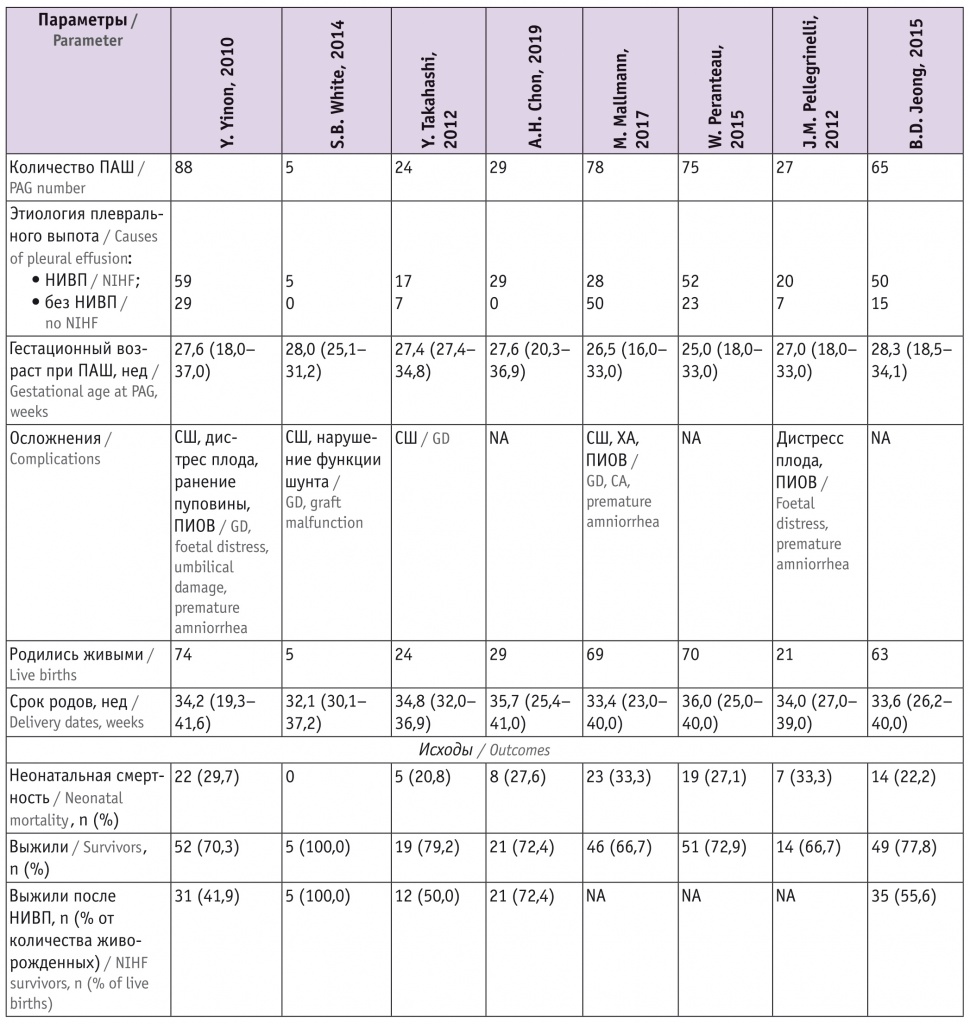
Примечание: НИВП — неиммунная водянка плода, ПАШ — плевроамниальное шунтирование, ПИОВ — преждевременное излитие околоплодных вод, СШ — смещение шунта, ХА — хориоамнионит, NA — нет информации.
Таким образом, плевроамниальное шунтирование как метод лечения неиммунной водянки и профилактики фатальной гипоплазии легких, по опыту зарубежных коллег, показывает хорошие результаты в отношении выживаемости таких плодов во внутриутробном и неонатальном периодах.
ЗАКЛЮЧЕНИЕ
Своевременное выполнение плевроамниального шунтирования позволяет предотвратить летальную гипоплазию легких у плода, купирует проявления неиммунной водянки плода, что улучшает исход в постнатальном периоде. Во всех случаях экспульсии стентов исход беременности был неблагоприятным.
Метод плевроамниального шунтирования обеспечивает выход транссудата из плевральной полости в амниотическую, снижение внутригрудного давления, в связи с чем кровоток в легких плода улучшается, и это позволяет легочной ткани развиваться. После нормализации расположения органов грудной клетки нормализуется венозный возврат и купируются застойная сердечная недостаточность и водянка плода.
Данная операция является наиболее безопасным и эффективным методом удаления фетального плеврального выпота и может применяться для купирования гидроторакса, в том числе при неиммунной водянке у плода.
Применение отечественного стента позволило малоинвазивным способом провести операцию плевроамниального шунтирования у плодов. Эффективность плевроамниального шунтирования в ФГБУ «Уральский НИИ ОММ» Минздрава России составила 50%, что значительно меньше суммарной выживаемости по данным литературы (65,7%). В 50% случаев наблюдалось единственное осложнение — экспульсия стента, что свидетельствует о его недостаточной фиксации в плевральной полости. Это требует дальнейшей отработки технологии постановки стента и улучшения его конструкции.
Поступила: 18.01.2021
Принята к публикации: 12.02.2021








