ВВЕДЕНИЕ
На сегодняшний день в современном акушерстве широко используется термин «большие акушерские синдромы» (great obstetrical syndromes), который включает такие гестационные осложнения, как невынашивание беременности, в том числе преждевременные роды, задержка роста плода (ЗРП), преэклампсия, антенатальная гибель плода, преждевременная отслойка плаценты (ПОНРП)[1–5]. Они приводят к неблагоприятным исходам беременности и родов, материнской и перинатальной смертности, становятся основой отдаленных отрицательных последствий для здоровья женщины и ребенка[1–5].
Впервые концепция больших акушерских синдромов была предложена в 2009 г. G.C. Di Renzo и R. Romero[1, 2]. Безусловно, нозологии, составляющие большие акушерские синдромы, полиэтиологичны, однако, как предполагается, патогенез у этих синдромов общий[1]. В качестве основных причин формирования больших акушерских синдромов рассматриваются недостаточное ремоделирование спиральных артерий, эндотелиальная дисфункция, нарушения гемостаза, иммунного ответа, соматические заболевания матери и влияние неблагоприятных факторов окружающей среды[3–5].
Согласно современным представлениям, большие акушерские синдромы связаны с дефектной или отсутствующей трансформацией миометриального сегмента маточно-плацентарных артерий[5]. Измененные сосуды сохраняют чувствительность к вазоконстрикторам, что приводит к повышению сосудистой резистентности, формированию эндотелиальной дисфункции с последующей гиперкоагуляцией, тромбозом плацентарных сосудов и нарушению плацентарной перфузии[6].
Одновременно некоторые авторы указывают, что недостаточная инвазия цитотрофобласта в стенки спиральных артерий не является обязательным условием для всех форм преэклампсии и ЗРП, а другие плацентарные синдромы могут возникать при отсутствии дисфункции ремоделирования спиральных артерий[7].
По современным данным, врожденные и приобретенные тромбофилические состояния становятся причинами не только артериальных и венозных тромботических событий, но и плацентарной мальперфузии вследствие тромбоза спиральных сосудов. В связи с этим обсуждается взаимосвязь протромботического состояния гемостаза и больших акушерских синдромов[4–6].
Беременность является физиологическим состоянием гиперкоагуляции[8, 9], при этом венозные тромбоэмболические осложнения (ВТЭО) остаются основными причинами материнской заболеваемости и смертности: из-за них происходит 13,8% материнских смертей в развитых регионах и 3,2% во всем мире[10]. Два наиболее сильных фактора риска как в антенатальном, так и в постнатальном периоде — ВТЭО в анамнезе и тромбофилия высокого риска[11]. Другие факторы риска включают ожирение, курение, использование ВРТ, варикозное расширение вен нижних конечностей, семейный анамнез ВТЭО, неподвижность/дальние поездки, системную инфекцию, синдром гиперстимуляции яичников, многоплодную беременность, ЗРП, преэклампсию и т. д.[12].
Британская коллегия акушеров и гинекологов предлагает оценивать риск ВТЭО на основе скорректированных отношений шансов для факторов риска1. Существуют доказательства того, что внедрение этих практических рекомендаций в Соединенном Королевстве снизило смертность от ВТЭО[13]. Проведение профилактики тромбоэмболических осложнений, адаптированной к индивидуальной оценке риска данной патологии, остается неиспользованным инструментом во многих странах мира[14].
Таким образом, комплексная оценка факторов тромботического риска у женщины с большими акушерскими синдромами представляет несомненный клинический интерес и определяет значимость данного исследования.
Цель исследования: на основании изучения особенностей анамнеза, течения беременности и родов оценить риски венозных тромбоэмболических событий у женщин с большими акушерскими синдромами.
МАТЕРИАЛЫ И МЕТОДЫ
Проведено ретроспективное когортное исследование методом сплошной выборки историй родов 200 женщин, которые были родоразрешены в Клинике ФГБОУ ВО «Южно-Уральский государственный медицинский университет» Министерства здравоохранения Российской Федерации (г. Челябинск) в 2021 г. Критериями включения в исследование явились диспансерное наблюдение в женской консультации, наличие медицинской документации.
Критериями исключения из исследования стали срок беременности менее 22 недель, наличие онкологических заболеваний, туберкулеза, тяжелой соматической патологии в стадии декомпенсации, ментальных расстройств и психических заболеваний, алкоголизма, наркомании.
План исследования соответствует законодательству Российской Федерации, международным этическим нормам и нормативным документам исследовательских организаций. В основную группу (группу 1) включены 55 беременных с большими акушерскими синдромами (преэклампсией, ЗРП, преждевременными родами, ПОНРП, антенатальной гибелью плода, привычным невынашиванием), группу сравнения (группу 2) составили 145 женщин, течение беременности у которых не осложнилось большими акушерскими синдромами.
Изучены семейный и личный анамнез женщин, исходы беременности и родов (результаты получены методом анализа медицинской документации: диспансерной книжки беременной женщины, истории родов), проведена оценка рисков ВТЭО, согласно клиническим рекомендациям «Венозные осложнения во время беременности и послеродовом периоде. Акушерская тромбоэмболия» (2022).
Диагнозы, нозологии акушерской патологии (преэклампсия, ЗРП, гестационный СД, преждевременные роды) устанавливались в соответствии с действующими клиническими рекомендациями2. С целью профилактики преэклампсии и ЗРП использовалась ацетилсалициловая кислота в дозе 150 мг/сутки с 12 до 36 недель, для профилактики ВТЭО — низкомолекулярные гепарины (НМГ)3.
Статистические исследования выполнены с помощью лицензионного статистического пакета программ SPSS Statistica for Windows 17.0. Категориальные переменные представлены в виде частот (%), а непрерывные переменные — в виде медианы и межквартильного размаха [(Me (Q1–Q3)] с учетом распределения, отличного от нормального (критерий Шапиро — Уилка). Межгрупповые различия оценивали с применением критериев Манна — Уитни, χ2 Пирсона и Фишера. Проводился расчет ОР с 95% ДИ. Различия считали статистически значимыми при p < 0,05.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Средний возраст женщин, участвовавших в исследовании, значимо не различался и составил 31 (25–36) год в группе 1 и 31 (26–35,5) год в группе 2. Обращает на себя внимание, что практически у каждой пятой женщины (10; 18,2%) с большими акушерскими синдромами семейный анамнез был отягощен случаями ВТЭО, ОНМК и инфаркта миокарда у родственников 1-й линии до 60 лет (в группе 2 — 9 (6,2%); p = 0,01). Эти сведения подтверждают взаимосвязь тромбофилических нарушений и больших акушерских синдромов[3, 15].
Так, по данным S. Akinshina и соавт. (2018), 54% беременных с ВТЭО имели отягощенный семейный анамнез по ВТЭО, а 36,7% — осложнения беременности в анамнезе (синдром потери плода, преэклампсию и отслойку плаценты)[15].
Значимые различия в личном тромботическом анамнезе пациенток не выявлены: в каждой группе отмечен один случай ВТЭО в прошлом (тромбоз глубоких вен нижних конечностей в позднем послеродовом периоде).
При анализе социально-экономического статуса установлено, что пациентки с большими акушерскими синдромами чаще имели среднее образование (14 (25,5%) против 26 (17,9%), p = 0,16) и являлись домохозяйками (23 (41,8%) против 35 (24,1%); p = 0,014), среди них реже встречались женщины с высшим образованием (25 (45,5%) против 77 (53,1%), p = 0,21) и служащие (26 (47,3%) против 95 (65,5%); p = 0,018). Количество участниц со средним специальным образованием (группа 1 — 16 (29%); группа 2 — 42 (29%); р = 0,986) и с рабочей специальностью (группа 1 — 6 (10,9%); группа 2 — 14 (9,7%); р = 0,792) было примерно одинаковым в обеих группах. Одна (0,7%) пациентка группы 2 была студенткой (р = 0,537). Аналогичные результаты получены A. Iseyemi и соавт. (2017): у женщин с низким социально-экономическим статусом оказалась выше частота абортов, кесарева сечения, преэклампсии, преждевременных родов и акушерских кровотечений[16].
На сегодняшний день определенное значение в развитии больших акушерских синдромов придают соматическим заболеваниям беременной. Имеются данные, что первично повышенная резистентность маточных сосудов со сниженной перфузией матки у женщин с сердечно-сосудистой патологией может во время беременности привести к нарушению процессов инвазии трофобласта и к плацента-ассоциированным осложнениям[17, 18]. Общность патогенетических механизмов метаболического синдрома и преэклампсии, включая инсулинорезистентность, дислипидемию, провоспалительные и иммунные нарушения, оксидативный стресс, протромботический статус, эндотелиальную дисфункцию, определяет и реализацию сходных клинических проявлений[19]. В нашем исследовании экстрагенитальные заболевания зарегистрированы у 35 (63,6%) женщин в группе 1 и у 81 (55,9%) в группе 2 без значимых различий (табл. 1).
Таблица 1
Структура экстрагенитальных заболеваний в основной группе и группе сравнения, n (%)
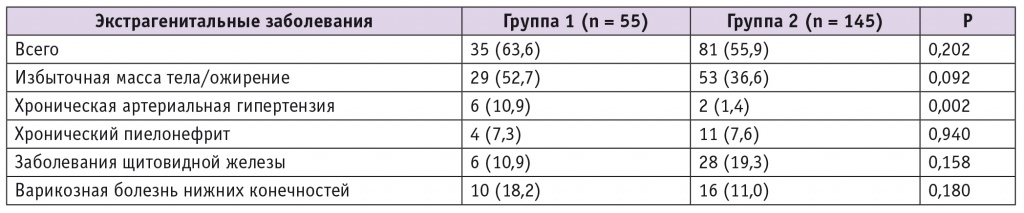
Однако при изучении структуры соматической заболеваемости оказалось, что хроническая АГ чаще встречалась у пациенток группы 1, чем группы 2 (см. табл. 1). Кроме того, у этих женщин зарегистрирована высокая частота избыточной массы тела и ожирения. При этом показатели исходной массы были статистически значимо выше, чем у беременных группы 2: 68 (58,7–80) кг против 63 (55,4–70) кг (p = 0,043), ИМТ — 25,3 (21,7–30,1) кг/м2 против 23,3 (20,9–26,4) кг/м2
(p = 0,044). Частота инфекций мочевыводящих путей, заболеваний щитовидной железы, варикозного расширения вен нижних конечностей в группах была сопоставимой.
Только 4 пациентки в каждой группе обследованы на тромбофилии (АФС, F2, F5, дефицит протеина C, S), показаниями к обследованию стали большие акушерские синдромы и случаи ВТЭО в анамнезе. Критерии АФС зарегистрированы у 2 (3,6%) женщин в группе 1 и 2 (1,4%) в группе 2, гетерозиготная мутация F2 — у 1 (1,8%) в группе 1. Таким образом, в связи с недостаточным объемом скрининга на тромбофилии оценить значение данной патологии в генезе больших акушерских синдромов не представляется возможным.
При изучении паритета оказалось, что пациентки с большими акушерскими синдромами чаще были первобеременными (21 (38,2%) против 34 (23,4%), p = 0,037). В анамнезе повторнородящих женщин этой группы чаще, чем в группе сравнения, встречались кесарево сечение (12 (21,8%) против 21 (14,5%), p = 0,151), преждевременные роды (5 (9,1%) против 5 (3,4%), p = 0,105), рождение маловесного ребенка (4 (7,3%) против 3 (2,1%), p = 0,092). Преэклампсия в анамнезе зафиксирована только в основной группе (4 (7,3%); p = 0,005). У 3 (5,5%) женщин в группе 1 отмечено привычное невынашивание при отсутствии такового в группе сравнения.
Неоднократно подчеркивалось, что большие акушерские синдромы могут быть генетически детерминированными и иметь схожие механизмы развития, следовательно, вероятность повторения при последующих беременностях при сохранении патофизиологической основы достаточно высока[4, 20].
Частота и структура гинекологических заболеваний в анамнезе женщин, участвовавших в исследовании, была сопоставимой (13 (23,6%) в группе 1 против 33 (22,8%) в группе 2), при этом в группе 1 чаще наблюдалась миома матки: 7 (12,7%) против 9 (6,2%); реже — воспалительные заболевания органов малого таза: 3 (5,5%) против 15 (10,3%). Частота случаев бесплодия у женщин группы 1 оказалась незначимо выше (6; 10,9%), чем в группе сравнения (11; 7,6%). Настоящая беременность в программе ВРТ ЭКО наступила у 3 (5,5%) женщин в группе 1 и у 6 (4,1%) в группе 2.
Многоплодная беременность была у 2 (3,6%) участниц основной группы и у 2 (1,4%) группы сравнения (р = 0,304).
Частота осложнений течения беременности в группе пациенток с большими акушерскими синдромами была значимо выше, чем в группе сравнения (табл. 2).
Таблица 2
Осложнения беременности в основной группе и группе сравнения, n (%)
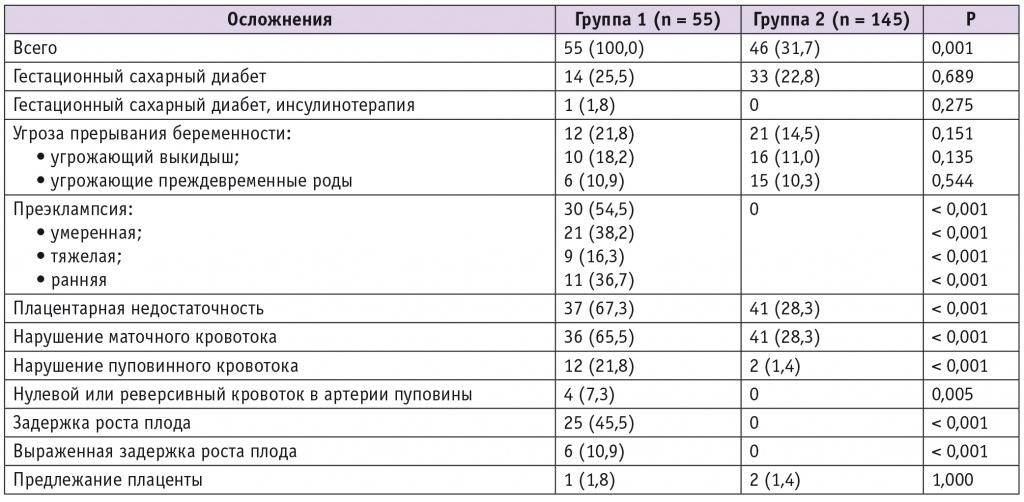
Согласно результатам нашего исследования, большой акушерский синдром преэклампсия[21, 22] регистрировалась у 54,5% пациенток с большими акушерскими синдромами, у 16,3% диагностирована ее тяжелая степень. Срок манифестации составил 34 (32–35,8) недели, случаи ранней преэклампсии (начало до 34 недель) выявлены у 11 (36,7% от 30 случаев преэклампсии) пациенток. В структуре больших акушерских синдромов доля ЗРП составила 45,5%, в том числе в сочетании с гипертензивными расстройствами (14,6%). Ранние формы ЗРП (начало до 32 недель) выявлены у 9 (36%) женщин, манифестация недостаточного роста плода регистрировалась в среднем на сроке 34 (30,5–35,5) недели. Нарушения маточного и пуповинного кровотока встречались у беременных обеих групп, однако статистически значимо чаще выявлялись в группе пациенток с большими акушерскими синдромами.
Для профилактики плацента-ассоциированных осложнений, таких как преэклампсия и ЗРП, в группе высокого риска регламентировано применение ацетилсалициловой кислоты в дозе 150 мг/сутки с 12 недель[23, 24]4, механизм действия которой — угнетение синтеза простагландинов, включая синтез тромбоксана А2 в тромбоцитах, что обеспечивает длительный дезагрегантный эффект[25]. Ацетилсалициловая кислота назначалась 14 (25,5%) участницам группы 1 против 23 (15,9%) женщин в группе 2. При этом высокой риск преэклампсии и ЗРП установлен у 13 (23,6%) беременных в группе 1 и только у 15 (10,3%) из 145 в группе 2 (p = 0,037).
На сегодняшний день широко обсуждается применение НМГ для профилактики больших акушерских синдромов[3, 22]. Следует отметить, что, по результатам нашего исследования, препараты НМГ во втором и третьем триместрах значимо чаще получали пациентки группы 1 (6 (10,9%) против 3 (2,1%) в группе 2; p = 0,014). НМГ во время беременности чаще назначались эмпирически off-label женщинам с отягощенным по большим акушерским синдромам анамнезом, реже показанием являлась профилактика ВТЭО.
Срок родоразрешения в группе 1 (38 (36–39) недель) оказался значимо меньше, чем в группе 2 (39 (38–40) недель; p < 0,001), что связано с высокой частотой преждевременных родов (14; 25,5%); в группе сравнения таких случаев не было (р < 0,001).
В основной группе родоразрешены путем кесарева сечения 28 (50,9%) участниц, а группе сравнения — 37 (25,5%) (p < 0,001), при этом большинство операций (18 (32,7) и 14 (9,7%) соответственно; p < 0,001) выполняли в экстренном порядке. Основными показаниями к операции у пациенток с большими акушерскими синдромами стали преэклампсия (10; 18,2%) и декомпенсированная плацентарная недостаточность (3; 5,5%). Рубец на матке был одинаково частым показанием в обеих группах (9 (16,4%) и 19 (13,1%) соответственно).
Объем кровопотери и частота кровотечений выше в группе 1: 350 (250–500) мл против 250 (250–400) мл (p = 0,003) и 3 (5,5%) против 2 (1,4%) соответственно.
Морфофункциональные показатели новорожденных представлены в таблице 3.
Таблица 3
Сведения о новорожденных в группах сравнения
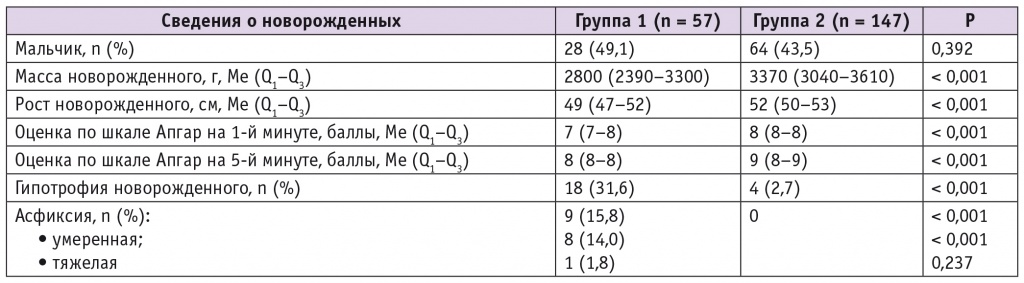
Средняя масса, рост, оценки по шкале Апгар на 1-й и 5-й минутах у детей от матерей группы 1 оказалась значимо меньше аналогичных параметров в группе 2. В группе 1 зафиксирован высокий процент новорожденных с гипотрофией. Случаи асфиксии, в том числе тяжелой степени, зарегистрированы только в группе детей от матерей с большими акушерскими синдромами. Случаев перинатальной смерти не было. Полученные результаты исследования согласуются с данными зарубежных авторов[26].
Наиболее значимыми факторами риска во время беременности5 оказались ожирение и преэклампсия, в послеродовом периоде — дополнительно преждевременные роды и экстренное кесарево сечение (табл. 4).
Таблица 4
Факторы риска венозных тромбоэмболических осложнений (ВТЭО) во время беременности и в послеродовом периоде, Me (Q1–Q3), баллы
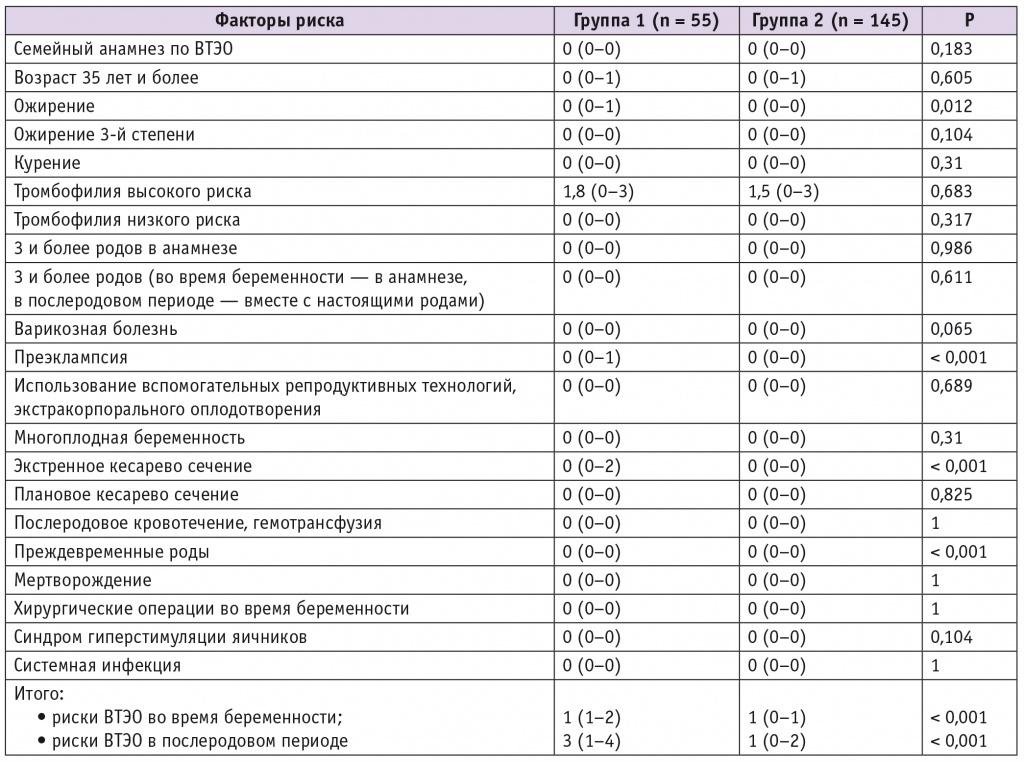
Показатель риска ВТЭО во время беременности у пациенток с большими акушерскими синдромами был значимо больше, чем в группе сравнения. К группе высокого риска отнесены 10 (18,2%) женщин группы 1 и 6 (4,1%) группы 2 (p < 0,001). Однако в обеих группах оказалось только по одному случаю правильного использования НМГ в соответствии со стратификацией риска ВТЭО.
В настоящее время не вызывает сомнений взаимосвязь тромбофилических нарушений и больших акушерских синдромов. Одними из патогенетических механизмов плацентарной мальперфузии являются эндотелиальная дисфункция и тромбоз плацентарных сосудов[6]. Усугубляет ситуацию наличие врожденных и приобретенных материнских протромботических факторов риска, в связи с чем интерес вызывает комплексная оценка состояния гемостаза у беременных с большими акушерскими синдромами, но до настоящего времени нет единых подходов к диагностике и коррекции протромботических изменений[3].
Показатель степени риска ВТЭО в раннем послеродовом периоде в группе 1 оказался более чем в 2 раза выше, чем в группе сравнения. К группе высокого риска ВТЭО отнесены 30 (54,5%) женщин группы 1, риск низкой степени выявлен только у 16 (29,1%) (p < 0,001). Обратная тенденция зарегистрирована в группе 2: высокий риск был у 12 (8,3%) участниц, низкий — у 93 (64,1%) (p < 0,001). Ошибки стратификации риска ВТЭО на этапе послеродового периода имели место в 6 (10,9%) случаях в группе 1 и в 12 (8,3%) в группе 2.
С целью выявления наиболее значимых анамнестических факторов риска больших акушерских синдромов рассчитаны показатели ОР (рис.).
Рис. Относительные риски больших акушерских синдромов
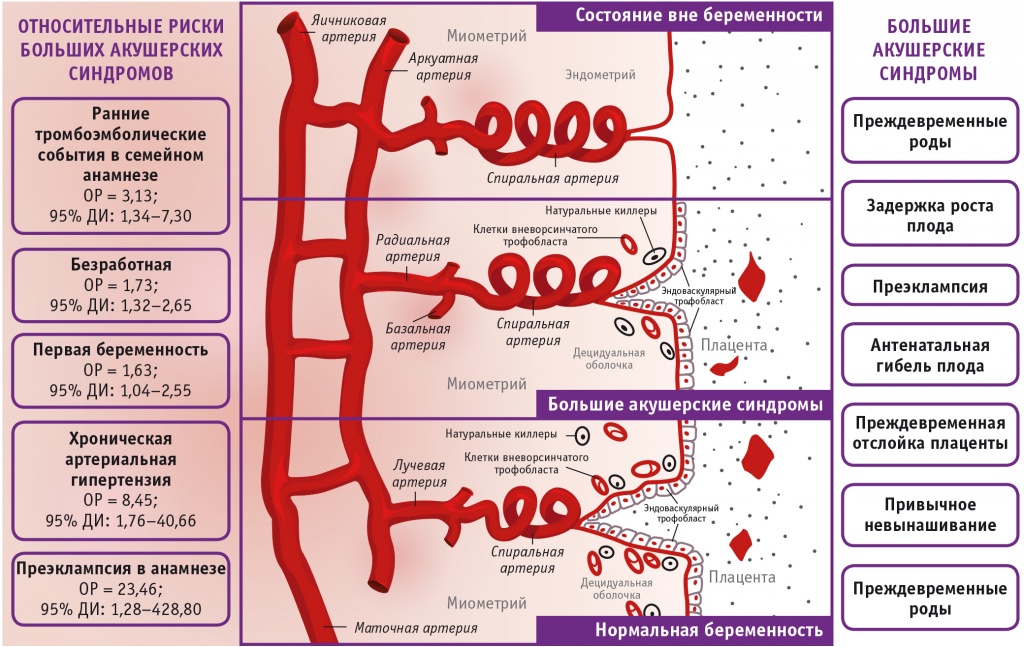
Основными факторами риска больших акушерских синдромов оказались отягощенный ранними тромбоэмболическими событиями семейный анамнез, статус безработной, наличие в прошлом преэклампсии, первая беременность, хроническая АГ.
ЗАКЛЮЧЕНИЕ
В исследовании выявлено, что прогностическими маркерами больших акушерских синдромов являются отягощенный семейный (ВТЭО, ОНМК, инфаркт миокарда) и личный акушерский анамнез, паритет, низкий социальный статус, хроническая АГ. Наличие больших акушерских синдромов значимо повышает риски возникновения венозных тромбоэмболических осложнений как во время беременности, так и в послеродовом периоде.
Поступила: 16.10.2022
Принята к публикации: 10.02.2023
________
1 Royal College of Obstetricians and Gynecologists. Reducing the risk of venous thromboembolism during pregnancy and the puerperium: Green-top Guideline No 37A. 2015; Венозные осложнения во время беременности и послеродовом периоде. Акушерская тромбоэмболия. Клинические рекомендации. М.; 2022. 85 с.
2 Рубрикатор клинических рекомендаций. URL: https://cr.minzdrav.gov.ru/clin_recomend (дата обращения — 20.11.2022).
3 Там же.
4 Преэклампсия. Эклампсия. Отеки, протеинурия и гипертензивные расстройства во время беременности, в родах и послеродовом периоде. Клинические рекомендации. М.; 2021. 81 с.; Недостаточный рост плода, требующий предоставления медицинской помощи матери (задержка роста плода). Клинические рекомендации. М.; 2022. 71 с.
5 Венозные осложнения во время беременности и послеродовом периоде. Акушерская тромбоэмболия. Клинические рекомендации...








