Беременность — особый период в жизни женщины, требующий повышенного внимания из-за коморбидности с различными экстрагенитальными заболеваниями, частота которых остается достаточно высокой (40–60%), причем в 42,7% наблюдений они впервые диагностируется во время гестации [7, 9].
Отдельную проблему представляют неврологические нарушения у женщин, так как заболевания нервной системы, в том числе при последствиях ЧМТ, оказывают существенное влияние на репродуктивное здоровье и играют значимую роль в развитии акушерских и перинатальных заболеваний [8, 10, 11, 13].
Публикации последних лет свидетельствуют о повышении травматизма среди населения, причинами которого являются урбанизация общества со все бóльшим внедрением механизации, увеличение количества автомобилей, обострение криминальной ситуации, военные конфликты и нарастание социально-экономической напряженности в обществе. По данным ВОЗ, ЧМТ составляют до 60% от всех видов травм и ежегодно их число возрастает не менее чем на 2% [6]. Инвалидизация пациентов после ЧМТ достигает 40–60%, экономический ущерб при этом тем более значителен, что чаще всего поражаются лица молодого трудоспособного возраста [1, 4]. После ЧМТ в 50–90% случаев у пострадавших сохраняются либо формируются и прогрессируют неврологические синдромы [8], выявление и учет которых важны для определения акушерской тактики во время беременности и родов.
Рутинная недооценка возможных последствий ЧМТ и отсутствие единой тактики ведения таких пострадавших в остром периоде травмы в совокупности приводят к достаточно высокой (до 10–20%) степени их инвалидизации в более отдаленные сроки, причем негативное влияние могут оказывать даже легкие ЧМТ [3, 12]. Сочетание спектра клинических проявлений последствий ЧМТ с акушерскими осложнениями может стать причиной затруднений в выборе тактики ведения беременности и метода родоразрешения. По данным Московского областного научно-исследовательского института акушерства и гинекологии (ГБУЗ МО МОНИИАГ), частота последствий ЧМТ у беременных достигает 9,3%, что указывает на актуальность проблемы [2].
Настоящее открытое проспективное исследование ставило целью изучить клинические проявления последствий ЧМТ у беременных и определить особенности выбора метода родоразрешения при ЧМТ в анамнезе.
МАТЕРИАЛЫ И МЕТОДЫ
Выполнен клинико-анамнестический анализ с участием 47 беременных в возрасте 19–42 лет, имевших ЧМТ в анамнезе и родоразрешенных в акушерском физиологическом отделении ГБУЗ МО МОНИИАГ (директор МОНИИАГ — академик РАН, профессор В. И. Краснопольский; руководитель отделения — профессор В. А. Петрухин) в период 2013–2015 гг.
Критерии включения пациенток в исследование: документально подтвержденные ЧМТ в анамнезе; возраст старше 18 лет; наличие информированного согласия.
Критерии исключения: тяжелое соматическое заболевание или текущий церебральный процесс сосудистого, нейродегенеративного, опухолевого генеза; отзыв информированного согласия.
Всем беременным было выполнено комплексное динамическое обследование, предусмотренное клиническими протоколами, проведены обязательные консультации невролога, окулиста и, при необходимости, ортопеда-травматолога и нейрохирурга. В процессе обследования тщательно изучали представленные медицинские документы (выписки из стационаров, амбулаторные карты, результаты ранее проведенных дополнительных обследований), оценивали длительность, динамику и выраженность клинических проявлений последствий сочетанных и изолированных ЧМТ с учетом планировавшегося метода родоразрешения.
Показатели регистрировали в формализованной карте. Базу данных обрабатывали с помощью пакета стандартных методов статистики в программе Statistica 6.0 для Windows. Результаты описательной статистики представляли в виде среднего значения и стандартного отклонения (М ± SD), абсолютных значений и процентного соотношения величин. При ненормальном распределении выборки для определения статистически значимых различий между группами использовали непараметрический ранговый критерий Манна — Уитни. Различия считали достоверными при p < 0,05.
РЕЗУЛЬТАТЫ
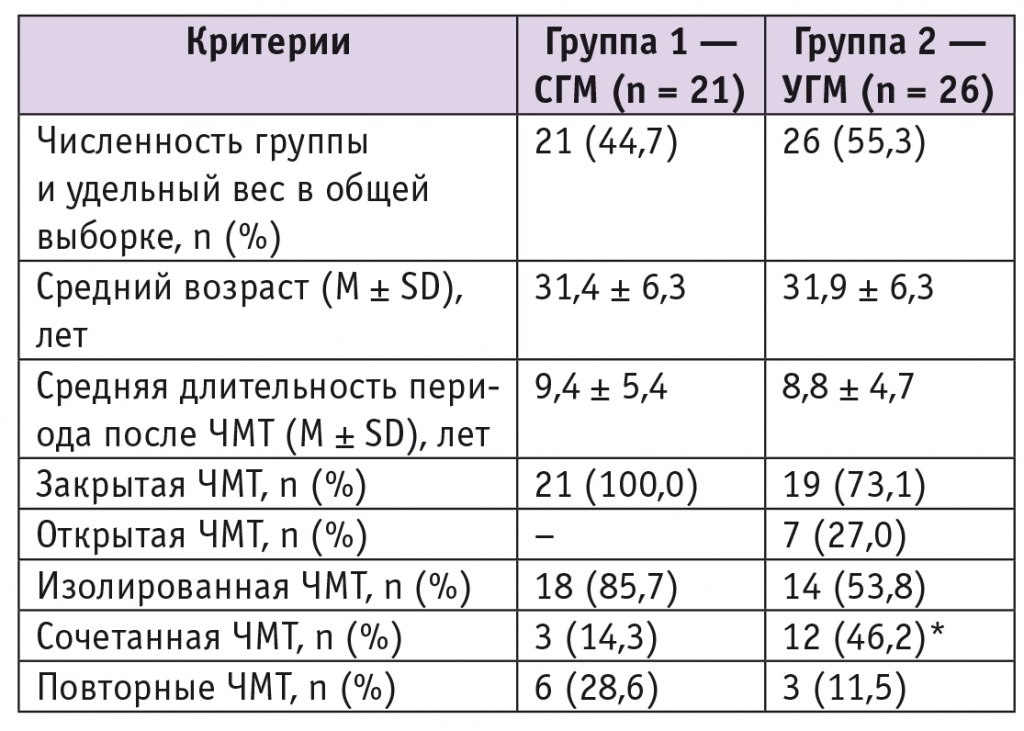
Беременные были стратифицированы на две группы в зависимости от ранее полученной ЧМТ: первую группу составили женщины с последствиями сотрясения головного мозга (СГМ, n = 21) вторую — с последствиями ушиба головного мозга (УГМ, n = 26). В двух случаях СГМ произошло на ранних сроках беременности. Характеристика групп представлена в таблице 1.
Таблица 1
Характеристика групп исследования (n = 47)
* P = 0,021.
Примечания.
1. М ± SD — среднее значение и стандартное отклонение.
2. Здесь и в последующих таблицах: СГМ — сотрясение головного мозга; УГМ — ушиб головного мозга; ЧМТ — черепно-мозговая травма.
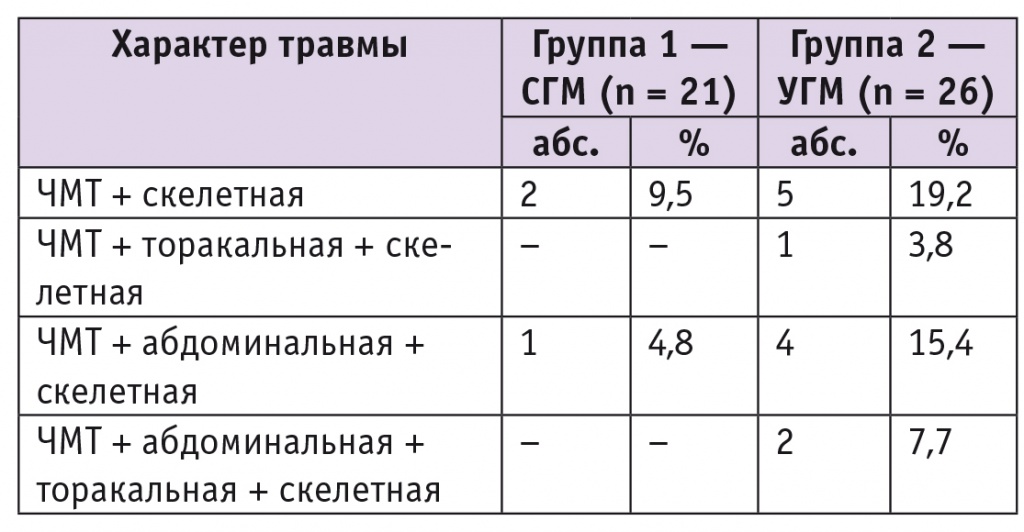
При изучении последствий ЧМТ выявлено, что среди пациенток с последствиями УГМ чаще (р = 0,021), чем у женщин с последствиями СГМ, имело место поражение других органов и систем (см. табл. 1). Данные, представленные в таблице 2, свидетельствуют, что сочетанные ЧМТ всегда сопровождаются скелетной травмой, что в совокупности с другими повреждениями составило основной вид сочетанных ЧМТ, наблюдавшийся у большинства беременных после УГМ (р = 0,021).
Таблица 2
Частота сочетанных черепно-мозговых травм
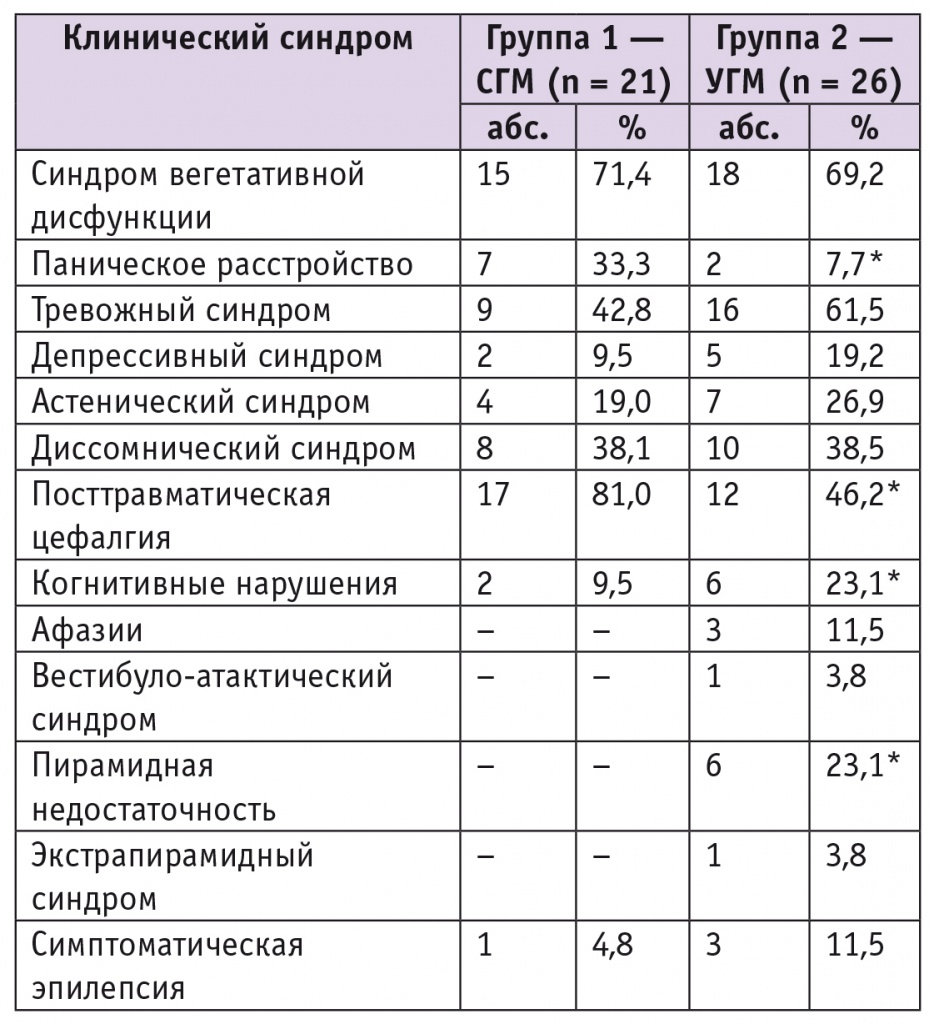
При анализе клинических проявлений последствий ЧМТ был выявлен ряд синдромов (табл. 3).
Таблица 3
Клинические проявления последствий перенесенной черепно-мозговой травмы
* P < 0,05.
У беременных после СГМ (первая группа) достоверно чаще (р = 0,028) имелось паническое расстройство, развившееся после ЧМТ, которое протекало в виде панических атак с преимущественными гипервентиляционными проявлениями.
Посттравматические головные боли также преобладали у беременных первой группы (р = 0,030), они были представлены смешанным вариантом, головными болями напряжения, мигренеподобными, ликвородинамическими, цервикогенными видами. Особенностью посттравматических мигренеподобных цефалгий было уменьшение их частоты и/или интенсивности (в первой группе у 2 женщин (9,5%), во второй — у 4 (15,4%)) по мере прогрессирования беременности.
Когнитивный дефицит, развившийся после ЧМТ, достоверно чаще (р = 0,047) наблюдавшийся у беременных после тяжелых ЧМТ (вторая группа), достигал уровня умеренного когнитивного расстройства.
Симптомы пирамидной недостаточности были выявлены только при последствиях тяжелых ЧМТ (р = 0,02).
Характер и тяжесть травмы, выраженность того или иного неврологического синдрома, время, прошедшее с момента ЧМТ, а также общая динамика неврологических расстройств обусловили применение нескольких вариантов родоразрешения:
-
через естественные родовые пути без ограничения потуг;
-
с ограничением потуг (вакуум-экстракция, наложение акушерских щипцов);
-
с исключением потуг (кесарево сечение — КС).
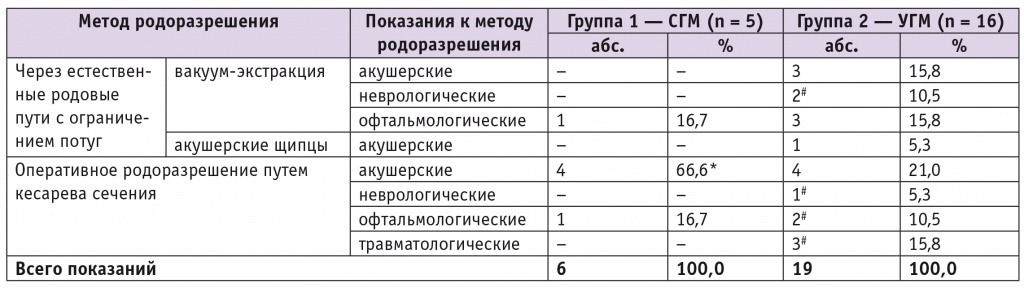
Родоразрешение через естественные родовые пути без ограничения потуг было проведено в первой группе у 76,2% пациенток и во второй — у 38,5%. У остальных женщин родоразрешение через естественные родовые пути проводили с ограничением потуг (чаще во второй группе, p = 0,014): с использованием вакуум-экстракции плода (в первой группе — 4,8%, во второй — 30,8%, р = 0,026) и путем наложения акушерских щипцов (3,8% во второй группе). Абдоминальное родоразрешение в первой группе выполнили у 19,0% пациенток, во второй — у 26,9%. Проведенный анализ показал, что тактика родоразрешения с ограничением или исключением потуг при последствиях ЧМТ у большинства пациенток (25,5%) была обусловлена акушерскими показаниями, у 8,5% — офтальмологическими и у 17% — непосредственно последствиями тяжелой ЧМТ (р = 0,008): в 10,6% наблюдений — другими, в частности травматологическими (р = 0,124) и офтальмологическими (р = 0,213), показаниями как последствиями тяжелой сочетанной ЧМТ и лишь у 6,4% пациенток — непосредственно неврологическими нарушениями (р = 0,124).
Структура показаний к методам родоразрешения с ограничением и исключением потуг представлена в таблице 4.
Таблица 4
Структура показаний к методам родоразрешения с ограничением и исключением потуг
* P < 0,05.
Примечания.
1. Знаком (#) отмечены показания, связанные с последствиями ЧМТ.
2. Показаний к рассматриваемым методам больше, чем случаев их применения, так как для одного метода могло быть несколько показаний.
Родоразрешение одной пациентки (4,8%) с СГМ (первая группа) через естественные родовые пути с ограничением потуг проводили по офтальмологическим показаниям (миопия средней степени со сложным вариантом астигматизма).
КС в первой группе у 19,0% беременных было выполнено только по акушерским показаниям: рубцы на матке после ранее проведенного КС (14,3%) и наличие миомы матки (4,8%). В одном наблюдении (4,8%) имели место сочетанные показания (рубец на матке после ранее проведенного КС и миопия высокой степени).
Вакуум-экстракцию с целью ограничения потуг применяли у 30,8% пациенток с УГМ (вторая группа): по акушерским показаниям (слабость родовой деятельности) — у 11,5%, по неврологическим (посттравматические кистозно-глиозные изменения головного мозга как последствия тяжелого УГМ и трепанации) — у 7,7% и по офтальмологическим (миопия) — у 11,5%. В одном наблюдении (3,8%) роды завершили путем наложения акушерских щипцов в связи с развившейся слабостью родовой деятельности.
КС было выполнено 26,9% пациенток после УГМ. Как и в первой группе, основными показаниями были акушерские: рубец на матке после ранее проведенного КС (11,5%) и острая гипоксия плода, развившаяся у одной больной в первом периоде родов (3,8%). Среди беременных с последствиями УГМ другими посттравматическими показаниями к проведению КС послужили травматологические (последствия сочетанной ЧМТ с повреждением костей тазового кольца) — у 11,5%, офтальмологические (последствия ЧМТ с посттравматической атрофией диска зрительного нерва и с витреохориоретинальной дистрофией) — по 3,8% в каждом случае, неврологические (синдром посттравматической внутричерепной гипертензии) — у 3,8%. В 11,5% наблюдений показания к КС были сочетанными.
ОБСУЖДЕНИЕ И ВЫВОДЫ
Данные, полученные в ходе исследования, подтверждают, что все беременные с ЧМТ в анамнезе наряду с динамическим наблюдением нуждаются в консультативных осмотрах (при необходимости — повторных/многократных) группы специалистов, так как у них имеются различные клинические проявления отдаленных последствий изолированной и сочетанной/комбинированной нейротравмы [10].
Согласно полученным данным, после СГМ через естественные родовые пути без ограничения потуг было родоразрешено абсолютное большинство (76,2%) пациенток, а после УГМ — лишь 38,5%. Эти показатели несколько ниже результатов исследования, ранее проведенного в Российской Федерации (83,7% и 54,5% соответственно) [5]. В то же время полученные нами данные о частоте КС после тяжелых ЧМТ (26,9%) существенно отличаются от результатов Н. Г. Кошелевой и В. Д. Рыжкова (2000) — 45,4% [5]. По нашему мнению, это является следствием расширения в настоящее время спектра щадящих методов ограничения потуг, позволяющих сохранить все положительные аспекты родов через естественные родовые пути как для здоровья матери, так и для новорожденного.
Следует отметить, что при последствиях СГМ выявленные нами показания к выполнению КС, как и у других исследователей, были преимущественно акушерскими: по нашим данным — 19,0%, по данным Н. Г. Кошелевой и В. Д. Рыжкова (2000) — 16,1% [5].
Обращает на себя внимание тот факт, что среди показаний к КС неврологические отнюдь не лидируют, а преобладают те, что были сформулированы акушерами, травматологами и офтальмологами вследствие выявления нозологий, как не связанных с ЧМТ, так и являвшихся результатами перенесенной сочетанной травмы головного мозга — ЧМТ с повреждением глаза, переломом костей таза и т. д.
Установлено, что неврологическая симптоматика у беременных характеризуется различными посттравматическими синдромами: функциональными и стойкими органическими. Функциональные синдромы включали в себя посттравматические цефалгии (81,0%; n = 17) и паническое расстройство (33,3%; n = 7) и преобладали после СГМ; к числу стойких органических синдромов относились когнитивные нарушения, афазии, пирамидный и экстрапирамидный синдром и т. д. (см. табл. 3), и они суммарно преобладали после УГМ (42,5%; n = 20; р = 0,0001). Это согласуется с данными, представленными Н. В. Яичниковой (2006) [10].
Методы родоразрешения должны определяться индивидуально в результате многопланового междисциплинарного обследования с обязательным учетом длительности периода, прошедшего после травмы, индивидуальной оценки динамики и степени компенсации последствий ЧМТ как до беременности, так и во время нее. Родоразрешение беременных изучаемой когорты, представляющих высокую степень акушерского и перинатального риска, должно осуществляться в акушерских стационарах третьей А группы.
ЗАКЛЮЧЕНИЕ
Проведенный анализ ведения и родоразрешения 47 беременных с последствиями черепно-мозговой травмы (ЧМТ) подтвердил необходимость обязательного мультидисциплинарного подхода к обследованию таких пациенток с участием невролога, окулиста, при необходимости — ортопеда-травматолога и нейрохирурга с целью выявления возможных посттравматических изменений, оказывающих существенное влияние на индивидуальный выбор метода родоразрешения, что возможно в специализированных учреждениях широкого профиля регионального (областного) уровня.








