Гестационный сахарный диабет (ГСД) является наиболее частым нарушением обмена веществ у беременных, с которым встречаются акушеры-гинекологи и эндокринологи, и представляет актуальную междисциплинарную проблему, далекую от окончательного решения [4, 5]. Это обусловлено как резким ростом заболеваемости сахарным диабетом (СД) в популяции, так и недостатками его диагностики [1]. В 2010 г. Международная ассоциация групп изучения диабета и беременности (International Association of the Diabetes and Pregnancy Study Groups — IADPSG) предложила новые критерии диагностики — 75-граммовый пероральный глюкозотолерантный тест (ПГТТ) для всех беременных в срок между 24 и 28 неделями гестации (при уровне глюкозы венозной плазмы натощак в ранние сроки беременности ниже 5,1 ммоль/л). Пороговыми значениями глюкозы венозной плазмы при проведении ПТГГ принято считать: натощак выше или равном 5,1 ммоль/л, через один час — выше или равном 10,0 ммоль/л, через 2 часа – выше или равном 8,5 ммоль/л.
При превышении хотя бы одного значения следует выставить диагноз ГСД. Эти рекомендации базируются на результатах мультицентрового исследования «Неблагоприятные исходы беременности, ассоциированные с гипергликемией» (Hyperglycemia and adverse pregnancy outcomes — HAPO), проведенного с участием 23 316 беременных в 2000–2006 гг. При превышении пороговых значений глюкозы венозной плазмы и/или после нагрузки частота рождения крупного к сроку гестации плода увеличивается в 1,38 раза, неонатальной гипогликемии — в 1,08 раза, дистоции плечиков — в 1,18 раза, преэклампсии — в 1,21 раза [10]. Таким образом, строгий контроль уровня глюкозы венозной плазмы крайне важен для предупреждения состояний, существенно ухудшающих перинатальные исходы.
В Российской Федерации в декабре 2013 г. был утвержден федеральный клинический протокол «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» (далее — «Гестационный сахарный диабет»), в основу которого были положены результаты исследования HAPO. В 2014 г. началось внедрение протокола в медицинских организациях Ярославской области, оказывающих стационарную помощь беременным. По итогам года около 30% всех беременных в регионе были обследованы на наличие ГСД. С начала 2015 г. клинический протокол был внедрен уже во всех амбулаторных учреждениях акушерско-гинекологического профиля региона, охват скринингом на ГСД беременных, завершивших беременность родами, достиг 93%.
Целью настоящего исследования явилась оценка результатов внедрения федерального клинического протокола «Гестационный сахарный диабет» в Ярославской области по итогам 2015 г.
Задачами исследования были:
-
изучить распространенность ГСД в популяции беременных Ярославской области;
-
оценить регионализацию акушерской помощи при ГСД;
-
определить влияние ГСД на частоту рождения крупного плода и частоту дистоции плечиков;
-
установить особенности течения беременности и родоразрешения при ГСД, а также влияние срока диагностики ГСД на частоту перинатальных осложнений;
-
изучить влияние внедрения в практику протокола «Гестационный сахарный диабет» на перинатальную смертность среди доношенных и в категории крупных новорожденных.
В ходе исследования были проанализированы 488 историй родов пациенток с ГСД, родоразрешенных в 2015 г. в Ярославском областном перинатальном центре, что составило 89,5% от общего количества беременных с ГСД в регионе (всего 545). Из исследования были исключены 5 наблюдений многоплодной беременности (двойни). Таким образом, его основную группу составили 483 женщины. В контрольную группу вошли 14 775 беременных без ГСД, которые завершили беременность одноплодными родами в акушерских стационарах области в 2015 г. Сведения о беременных основной группы приведены в таблице 1.
Таблица 1
Характеристика пациенток с гестационным сахарным диабетом (n = 483)
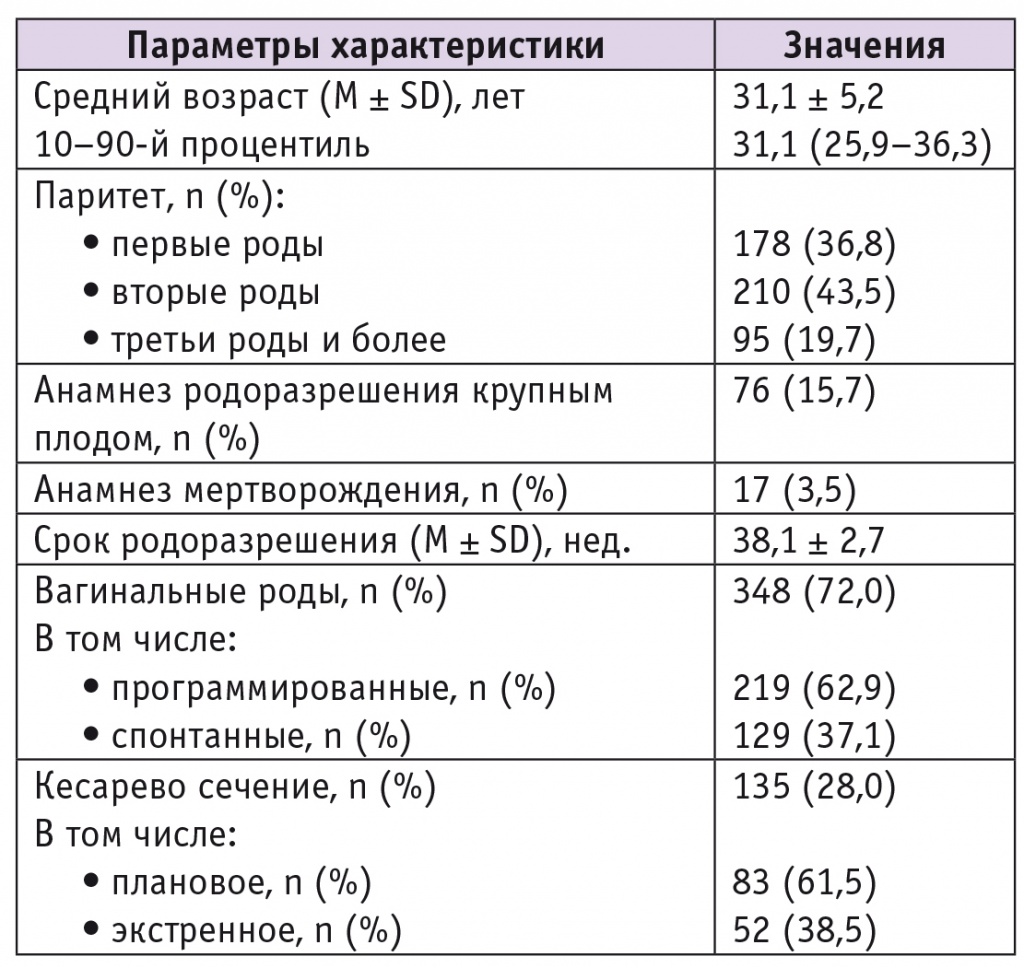
Примечание. В таблицах 1–3: M — среднее значение; SD — стандартное отклонение.
Следует отметить, что в 2015 г. в среднем по области у беременных, не имевших ГСД, частота мертворождения в анамнезе составила 0,65%, а частота рождения крупного плода при предыдущих родах — 6,7%.
Статистическая обработка данных исследования проведена с применением программы Statistica 6.1 (StatSoft, США). При сравнении изучавшихся параметров использовали критерии Стьюдента для параметрических величин и χ2 с поправкой Йейтса для непараметрических. Статистически значимыми считали различия при р < 0,05.
РЕЗУЛЬТАТЫ
За 5 лет — с 2011 г., в июле которого начал функционировать областной перинатальный центр, до завершения внедрения скрининга на ГСД в 2015 г. — выявляемость этого заболевания в регионе выросла в 7 раз (с 0,5% в 2011 г. до 3,5% в 2015-м), при этом за период работы по федеральному протоколу «Гестационный сахарный диабет» частота выявления ГСД увеличилась в 2,9 раза (с 1,2% до 3,5%). Наиболее часто ГСД верифицировали при обследовании беременных в женских консультациях медицинских организаций, которые имеют в своей структуре акушерские стационары (в 5 из 10). Там его частота была в пределах 4,6–16,6%, составляя в среднем 9,13 ± 3,89%.
В маломощных центральных районных больницах и женских консультациях медицинских организаций, не имеющих акушерского стационара, выявляемость ГСД при полном охвате беременных скринингом составила в среднем 0,63 ± 0,46% (от 0,12% до 1,31%). Причины столь большой (в 14,5 раза) разницы в частоте обнаружения ГСД сложно объяснить. В медицинской организации с частотой ГСД 16,6% беременные, вероятно, были недостаточно осведомлены о необходимости полного воздержания от пищи в течение 8–14 часов перед тестом (согласно клиническому протоколу «Гестационный сахарный диабет»), а в ряде учреждений с низкими показателями ГСД, возможно, не полностью соблюдалась методика исследования (в частности, уровень сахара определяли в капиллярной крови) и при проведении теста не все беременные соблюдали необходимые требования, такие как минимизация физической активности и воздержание от курения.
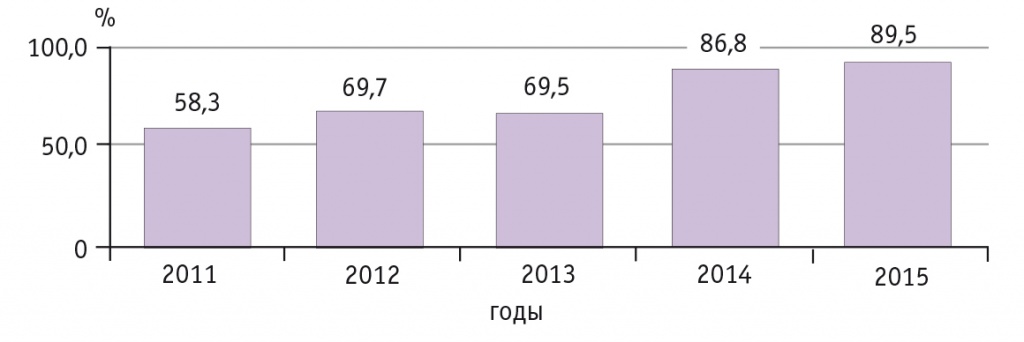
Динамика доли беременных с ГСД, родоразрешенных на третьем уровне, приведена на рисунке 1. По итогам 2011 г., когда в регионе начал функционировать областной перинатальный центр, она составляла всего 58,3% от общего количества таких беременных по области. В 2015 г. эта доля выросла на 31,2%, достигнув 89,5%. Такой динамики удалось добиться благодаря проведению мониторинга беременных в регионе, строгому контролю за маршрутизацией беременной, своевременной дородовой госпитализации, а также установлению различных тарифов на законченные случаи оказания стационарной помощи в системе ОМС, не допускающих повышенную оплату оказанной помощи при несоблюдении маршрутизации.
Рис. 1. Динамика доли беременных с гестационным сахарным диабетом, родоразрешенных на третьем уровне, %
Как показано на рисунке 2, частота родов крупным плодом в Ярославской области с 2011 по 2013 г. имела отчетливую тенденцию к увеличению и в 2013 г. составила 14,5%, что являлось одним из самых высоких показателей в Центральном федеральном округе. В 2014 г., когда в регионе начал поэтапно внедряться федеральный клинический протокол «Гестационный сахарный диабет», частота родов крупным плодом, в сравнении с 2013 г., уменьшилась на 12,4%, а в 2015 г., когда все медицинские организации, осуществляющие антенатальное наблюдение, стали проводить скрининг на ГСД, доля крупных плодов снизилась еще на 7,1% от уровня 2014 г., достигнув значений 2011 г. Таким образом, общее уменьшение числа родов крупным плодом в регионе за время работы по клиническому протоколу составило 18,6% (р = 0,01). Можно ожидать еще большего снижения этого показателя в 2016 г., с учетом родоразрешения в 2016-м значительной части беременных, у которых ГСД был выявлен в 2015 г.
Рис. 2. Частота родов крупным плодом и дистоции плечиков, %
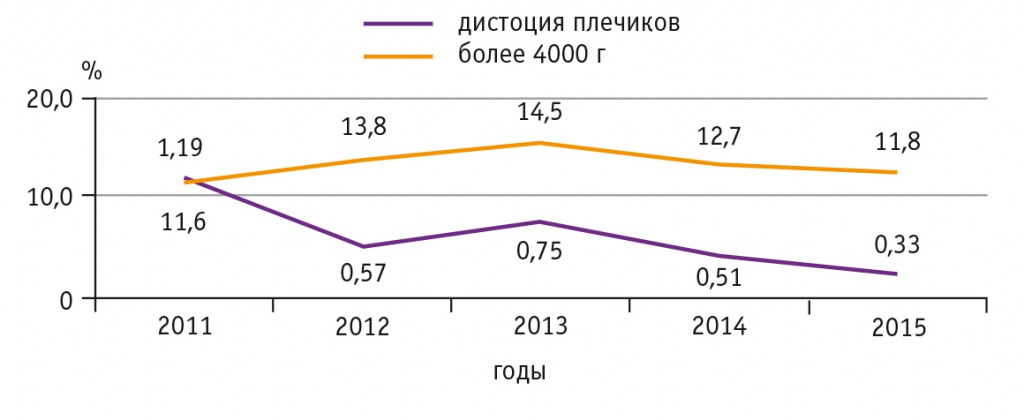
Роды крупным плодом и ГСД ассоциируются с дистоцией плечиков. Проведенный анализ показал, что удельный вес дистоции плечиков (см. рис. 2) в регионе за 5 лет снизился в 3,6 раза, а за период работы по клиническому протоколу — в 2,3 раза (с 0,75% до 0,33%; р = 0,001). Такое снижение связано не только со своевременной диагностикой ГСД и профилактикой рождения крупного плода, но и с изменением подходов к родоразрешению беременных с ГСД и крупным плодом, которые мы используем в перинатальном центре, опираясь на рекомендации Королевского колледжа акушеров-гинекологов Великобритании (Royal College of Obstetricians and Gynaecologists — RCOG) [11]. При предполагаемой массе тела плода более 4500 г у беременной с ГСД мы считаем предпочтительным абдоминальное родоразрешение в сроке не позднее 39 недель.
Особенности течения и исходы гестационного процесса у пациенток с ГСД, родоразрешенных в областном перинатальном центре в 2015 г., и у беременных без ГСД приведены в таблице 2. На фоне ГСД достоверно чаще, чем у беременных без ГСД (p < 0,05), встречались такие состояния, как артериальная гипертензия, индуцированная беременностью, инфекции мочевыводящих путей, ожирение и дистоция плечиков, и достоверно реже — задержка роста плода.
Таблица 2
Особенности течения и исходов беременности при гестационном сахарном диабете
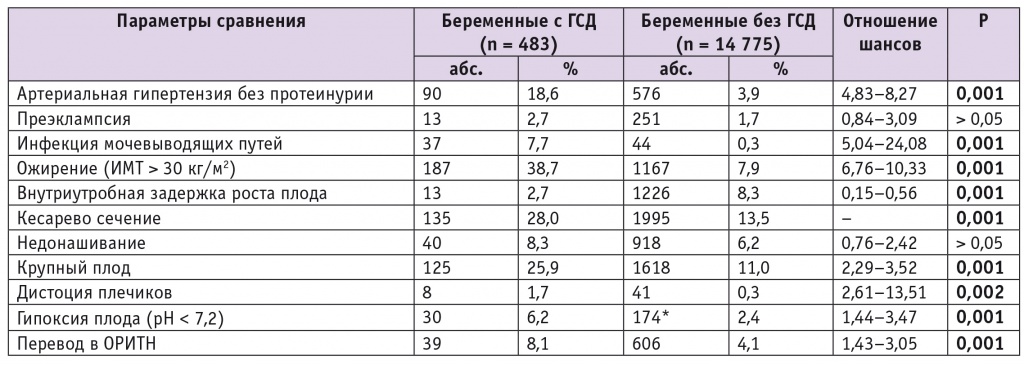
* По данным стационаров, где выполняется исследование рН.
Примечание. ГСД — гестационный сахарный диабет; ИМТ — индекс массы тела; ОРИТН — отделение реанимации и интенсивной терапии новорожденных.
Среди исходов беременности и осложнений родов при ГСД чаще (p = 0,001) отмечены роды крупным плодом, гипоксия плода, а также чаще имел место перевод новорожденного в отделение реанимации и интенсивной терапии. В среднем масса тела новорожденного (M ± SD) при ГСД у матери составляла 3567 ± 660 г, а при отсутствии ГСД — 3472 ± 859 г, что достоверно не различалось.
Частота кесарева сечения при ГСД в 2,1 раза превышала таковую у беременных без ГСД, что было связано с элективным выбором абдоминального родоразрешения при крупном плоде, частота которого при ГСД была в 2,2 раза выше. Эта особенность тактики ведения беременных с СД и ГСД отмечена в ряде исследований [11, 12]. Следует указать, что при ГСД кесарево сечение выполняли в плановом порядке у 61,5% женщин (у 83 беременных из 135). По достижении 39 недель, а в ряде случаев и раньше, в соответствии с клиническим протоколом планируется родоразрешение беременных и начинается подготовка родовых путей. Из 244 беременных с программированными родами 25 женщинам (10,2%) потребовалось выполнить экстренное кесарево сечение в процессе подготовки к родам или в период родового акта, а 219 (89,8%) родоразрешились консервативно.
Структура показаний к экстренному оперативному родоразрешению у 25 пациенток с программированными родами выглядит следующим образом: упорные аномалии родовой деятельности — 32,0%; неэффективность родовозбуждения — 24,0%; клинически узкий таз — 20,0%; дистресс плода — 16,0%; преждевременная отслойка плаценты — 8,0%.
Перинатальная смертность в группе с ГСД была в 1,8 раза выше, чем без него (14,81‰ против 8,19‰). Это отличие обусловлено прежде всего тем, что мертворождаемость при ГСД была в 2 раза выше (12,96‰ против 6,39‰). В меньшей степени группы различались по показателю ранней неонатальной смертности (1,88‰ при ГСД и 1,80‰ без него).
Диагноз ГСД у 39 беременных (8,1%) был выставлен в первом триместре беременности, у 157 (32,5%) — во втором и у 287 (59,4%) — в третьем. У 311 беременных (64,4%) диагноз поставлен после проведения ПГТТ, у 161 (33,3%) — по уровню глюкозы венозной плазмы натощак и у 11 (2,3%) — по уровню гликированного гемоглобина (диагноз выставлен эндокринологами). Течение и исходы беременности в зависимости от срока выявления ГСД приведены в таблице 3.
Таблица 3
Зависимость течения и исходов беременности от срока выявления гестационного сахарного диабета (n = 483)
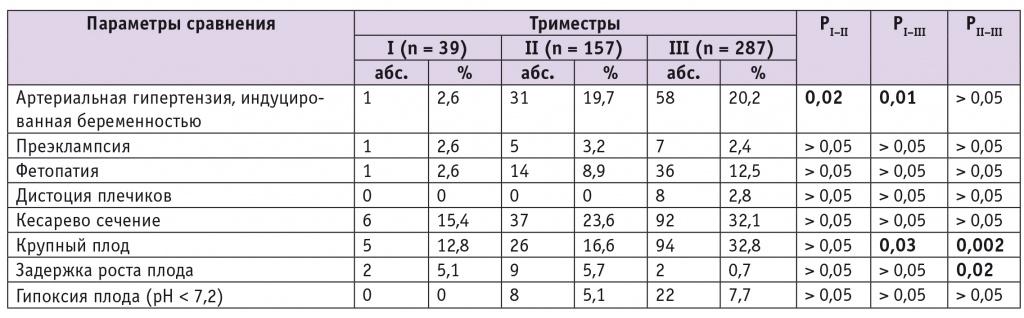
Как видно из таблицы, у беременных с поздним выявлением ГСД достоверно чаще отмечены роды крупным плодом и реже — задержка роста плода. Артериальная гипертензия, индуцированная беременностью, достоверно реже встречалась при выявлении ГСД в первом триместре в сравнении с выявлением ГСД во втором и третьем триместрах. Статистически значимых различий по остальным исследуемым признакам между беременными с различными сроками диагностики СД не обнаружено, возможно, из-за небольшого количества пациенток с рано выявленным ГСД.
Масса тела новорожденного (M ± SD) при верификации ГСД в третьем триместре (3715 ± 544 г) была достоверно выше, чем в случаях, когда диабет был диагностирован в первом (3165 ± 1062 г; р = 0,01) или во втором (3396 ± 731 г; р = 0,04) триместре. Достоверной разницы между массой тела новорожденных при диагностике СД во втором и первом триместрах не отмечено.
Перинатальная смертность у беременных с ГСД, выявленным в первом триместре (76,9‰), была в 4 раза выше, чем при его диагностике во втором триместре (19,1‰), и в 5,5 раза выше, чем в третьем (13,9‰). В абсолютных цифрах случаи перинатальных потерь по триместрам распределились следующим образом: в первом триместре — 3 (все случаи антенатальной гибели); во втором — 3 (1 случай интранатальной гибели и 2 — антенатальной); в третьем — 4 (2 случая ранней неонатальной гибели и 2 — антенатальной). Следует отметить, что после внедрения скрининга на ГСД в регионе перинатальная смертность среди доношенных снизилась на 13,4% (с 2,92‰ до 2,53‰; р = 0,14), а перинатальная смертность в категории новорожденных с массой тела более 4000 г — на 28,7% (с 3,03‰ до 2,16‰; р = 0,30). При этом мертворождаемость в категории доношенных упала всего на 9,3% (с 2,04‰ до 1,85‰; р = 0,92), в то время как ранняя неонатальная смертность в этой же категории — на 21,8% (с 0,87‰ до 0,68‰; р = 0,67). У новорожденных с массой тела более 4000 г мертворождаемость снизилась более значимо, чем в категории доношенных, — на 21,8% (с 2,06‰ до 1,61‰; р = 0,75), но еще существенней снизилась среди крупных новорожденных ранняя неонатальная смертность — на 45,4% (с 0,99‰ до 0,54‰; р = 0,49).
ОБСУЖДЕНИЕ
Заболеваемость ГСД в различных регионах мира существенно различается. Так, по данным H. King, в южных районах Индии и на Тайване частота ГСД составляет всего 0,6%, тогда как среди азиатского населения Австралии и индейцев племени зуни в США она достигает 15% [9]. За последние годы в России и ее отдельных регионах отмечается рост заболеваемости СД беременных. Так, в Приморском крае за 2005–2010 гг. частота этой патологии выросла в 2 раза, что полностью соответствовало общероссийским тенденциям [4]. В экономически развитых странах также регистрируется рост заболеваемости ГСД. В австралийской популяции при использовании критериев IADPSG его частота выросла с 9,6% до 13,0% [3]. По данным Канадской ассоциации диабета, частота ГСД после организации скрининга по критериям IADPSG в узкой популяции беременных увеличилась в 3,6 раза [7]. По мнению R. K. Feldman и соавт., проведение скрининга на ГСД по критериям IADPSG в сравнении со скринингом, рекомендуемым Американским колледжем акушеров-гинекологов (American College of Obstetricians and Gynecologists — ACOG), — двухэтапным тестом с 50 и 100 г глюкозы — увеличивает частоту выявления ГСД с 17% до 27% [8]. При этом частота рождения крупного плода не изменяется (10% при проведении двухэтапного теста, рекомендуемого ACOG, и 9% при проведении теста по критериям IADPSG), но увеличивается частота первичного кесарева сечения (с 16% при диагностике по двухэтапному тесту ACOG до 20% при диагностике по критериям IADPSG).
В настоящее время в большинстве экономически развитых стран мира актуальной является проблема роста частоты рождения крупного плода. Так, в Дании за последние 10 лет частота новорожденных с массой тела более 4000 г выросла на 19,8% (с 16,7% до 20%), а в США за аналогичный период доля крупных новорожденных возросла на 23% [6]. Безусловно, такой рост можно объяснить нарастанием частоты ГСД в популяции беременных этих стран, что приводит к повышению негативного влияния нарушенного обмена глюкозы на массу тела новорожденного, поскольку роль генетических факторов, определяющих вес плода при рождении, не превышает 25% [6].
Одним из осложнений родов крупным плодом является дистоция его плечевого пояса. В общей популяции беременных этот риск составляет 0,6%, а при ГСД — 2,8–5,6% [3]. По нашим данным, частота плечевой дистоции при ГСД в 5,7 раза выше, чем без ГСД (1,7% против 0,3%); по данным исследования HAPO, риск дистоции плечиков при наличии ГСД возрастает всего в 1,18 раза [10], а по данным RCOG — в 2–4 раза [11]. При этом, по мнению экспертов RCOG, фактором, снижающим этот риск, может быть индукция родов или элективное абдоминальное родоразрешение при предполагаемой массе тела плода более 4500 г. Для предотвращения одного случая серьезных осложнений дистоции, таких, например, как парез Дюшена — Эрба, потребуется выполнить 443 операции кесарева сечения у беременных с ГСД, тогда как при массе тела плода более 4500 г и отсутствии ГСД — 3695 абдоминальных родоразрешений [11]. В своей практике при выборе срока и способа родоразрешения у беременной с ГСД мы пользуемся данными рекомендациями, и это, наряду со своевременным выявлением диабета у беременных и профилактикой крупного плода, позволило снизить частоту фетальной дистоции в регионе за 5 лет в 3,6 раза — с 1,19% в 2011 г. до 0,33% в 2015-м.
По данным J. Yang и соавт. [12], Л. В. Кошель и соавт. [2], при наличии ГСД увеличивается частота неблагоприятных перинатальных исходов, прежде всего мертворождаемости и ранней неонатальной смерти, артериальной гипертензии беременной, преждевременных родов. Так, частота перинатальной смерти при наличии СД у матери в 3,1 раза выше в сравнении с таковой у беременных общей популяции. При этом в случае выявления ГСД в первом триместре перинатальная смертность выше, чем при его выявлении во втором и третьем триместрах [3, 12]. По нашим данным, перинатальная смертность при ГСД в 1,8 раза выше, чем без ГСД, а вот частота преждевременных родов при ГСД не имеет статистически значимых отличий от таковой в группе без ГСД (имеется лишь тенденция к увеличению частоты недонашивания при диабете). В целом, по данным, которые приводят Л. В. Кошель и соавт., частота преждевременных родов при ГСД составляет около 7%, что сопоставимо с нашими данными (8,28%).
Полученные в нашем исследовании результаты, указывающие на отсутствие статистически значимых различий по частоте преэклампсии у беременных с ГСД и без него, подтверждают работы S. Bodmer-Roy и соавт. [7]. Однако в более раннем исследовании Y. Yogev и соавт. продемонстрировано, что частота преэклампсии при ГСД напрямую зависит от уровня гликемии и ИМТ до беременности [13]. В доступной нам литературе мы не нашли сведений о влиянии срока гестации, в котором был диагностирован ГСД, на частоту развития артериальной гипертензии, в том числе преэклампсии. По нашим данным, при выявлении ГСД в первом триместре частота артериальной гипертензии беременных была ниже в сравнении с беременными, у которых диабет был выявлен во втором или третьем триместре (p = 0,02 и p = 0,01 соответственно). При выявлении ГСД в первом триместре у беременных реже отмечали крупный плод (p = 0,03) и была ниже масса тела новорожденных (p = 0,01) в сравнении с группой пациенток, у которых ГСД был выявлен в третьем триместре. При этом срок выявления ГСД не оказывал существенного влияния на другие гестационные осложнения и перинатальные исходы.
Нами продемонстрировано, что только в 36,8% случаев гестационный диабет диагностируется у первородящих, в то время как 63,2% — у повторнородящих. При этом частота мертворождения в анамнезе у беременных с ГСД в 5,4 раза выше, чем в группе беременных без ГСД (35,0‰ против 6,5‰), а частота рождения крупного плода в анамнезе у беременных с ГСД в 2,3 раза выше, чем у беременных без ГСД (15,7% против 6,7%). Эти результаты не противоречат данным, представленным В. А. Петрухиным и соавт. [3], J. Yang и соавт. [12], G. Visser [14]. Наличие в анамнезе эпизода мертворождения, предыдущие роды крупным плодом описаны в литературе как факторы риска развития ГСД [6, 14], и пациентки, имеющие эти признаки, а также, в соответствии с нашими данными, являющиеся повторнородящими, требуют наиболее пристального внимания и обязательного контроля уровня гликемии при последующей беременности.
ЗАКЛЮЧЕНИЕ
С внедрением в практику федерального клинического протокола «Гестационный сахарный диабет» выявляемость диабета беременных в Ярославской области возросла в 2,9 раза. Своевременная постановка диагноза позволяет не только адекватно вести беременность и роды у таких пациенток, но и обоснованно направлять их для родоразрешения в перинатальный центр, благодаря чему частоту рождения детей с массой тела более 4000 г в регионе удалось снизить на 18,6% (с 14,5% до 11,8%; р = 0,01), частоту дистоции плечиков — в 2,3 раза (с 0,75% до 0,33%; р = 0,001), а перинатальную смертность в категории крупных новорожденных — уменьшить на 28,7% (с 3,03‰ до 2,16‰; р = 0,30), выведя ее на уровень ниже, чем в категории всех доношенных детей, в которой также произошло снижение этого показателя (на 13,4; с 2,92‰ до 2,53‰; р = 0,14).
Весьма интересными и актуальными являются вопросы, касающиеся осложнений ГСД со стороны плода (фетопатии, многоводия, нарушений плацентарного кровотока): вероятности развития этих осложнений в зависимости от срока выявления ГСД и проведения инсулинотерапии, а также их влияния на неонатальные исходы. Результаты такого исследования мы планируем опубликовать в будущем.








