Хирургическое удаление погранично-резектабельных и некоторых местнораспространенных опухолей поджелудочной железы (ПЖ) нередко представляет собой единственную возможность их радикального лечения. Например, при протоковой аденокарциноме (ПА) ПЖ значительно лучший прогноз отмечается у пациентов, которым удается выполнить R0-резекцию ПЖ, и радикальное хирургическое лечение для этой группы больных имеет первостепенную важность [20, 47]. ПА ПЖ остается самым летальным раком с 5-летней выживаемостью около 5% независимо от стадии [21]. Тем не менее развитие хирургии, анестезиологии и реаниматологии в настоящее время делает возможными и обоснованными мультиорганные резекции при этом заболевании, в том числе при вовлечении магистральных сосудов [41].
Знание артериальной анатомии [4, 11, 30, 31] и возможностей коллатерального кровообращения позволяет хирургу в некоторых случаях избегать при подобных операциях ненужной сосудистой реконструкции, чреватой аррозивными кровотечениями, сопровождающимися высокой летальностью. Одно из таких вмешательств — дистальная резекция ПЖ с резекцией чревного ствола (ДРПЖ РЧС) — все шире применяется при погранично-резектабельном раке тела-хвоста ПЖ, в основном при ее ПА. Сейчас эта операция остается редкой в связи с тем, что при раке желудка резекция чревного ствола (ЧС) не привела к улучшению выживаемости, а при раке тела ПЖ, вовлекающем ЧС, чаще всего на момент диагностики выявляются отдаленные метастазы [20, 29].
Цель обзора: оценить безопасность ДРПЖ РЧС, риск возможных осложнений при этом вмешательстве и осветить нерешенные вопросы, связанные с его применением.
МАТЕРИАЛЫ И МЕТОДЫ
Изучены все работы на русском и английском языках в базе данных PubMed о ДРПЖ РЧС — с первого сообщения о применении этого вмешательства в 1976 г. до сентября 2015 г. В качестве поисковых слов использованы «дистальная резекция поджелудочной железы с резекцией чревного ствола», «резекция чревного ствола», «операция Appleby», «Appleby procedure», «celiac artery resection». Включали только данные работ, содержащих не менее трех наблюдений модифицированной операции Appleby, которые не сопровождались артериальной реконструкцией. При увеличении когорты пациентов в продолжающейся серии наблюдений учитывали последние данные.
Проведен и анализ собственных результатов использования ДРПЖ РЧС, выполненных с 2009 г. по ноябрь 2015 г. Были прооперированы 19 больных: с ПА тела ПЖ — 17, с нейроэндокринным раком — 1, с лимфомой — 1. Клинические данные включали пол, возраст, симптомы, патогистологический диагноз, частоту и вид осложнений, 90-дневную послеоперационную летальность.
Перед оперативным вмешательством всем пациентам выполняли мультидетекторную КТ (МДКТ) органов брюшной полости. Показанием к ДРПЖ РЧС было наличие опухоли тела-хвоста ПЖ при МДКТ, вовлекающей ЧС не более чем на 270° окружности и/или общую печеночную артерию (ОПА) циркулярно без признаков вовлечения собственной печеночной, печеночных, верхней брыжеечной (ВБА) и гастродуоденальной (ГДА) артерий (рис. 1, 2) [10].
Рис. 1. Компьютерная томограмма до операции. Фото авторов.
Примечание. А — аксиальный срез, венозная фаза, гиповаскулярная опухоль тела-перешейка поджелудочной железы (Т), прилежащая к стволу воротной (портальной) вены (ПВ); головка поджелудочной железы (ПЖ) интактна. Б — сагиттальный срез, артериальная фаза, гиповаскулярная опухоль тела ПЖ (T) циркулярно охватывает чревный ствол (ЧС) и прилежит к переднему контуру верхней брыжеечной артерии (ВБА). В — аксиальный срез, артериальная фаза, циркулярное вовлечение в опухоль ЧС и общей печеночной артерии (ОПА). Г — аксиальный срез, артериальная фаза, циркулярное вовлечение в опухоль ОПА и селезеночной артерии (СА)
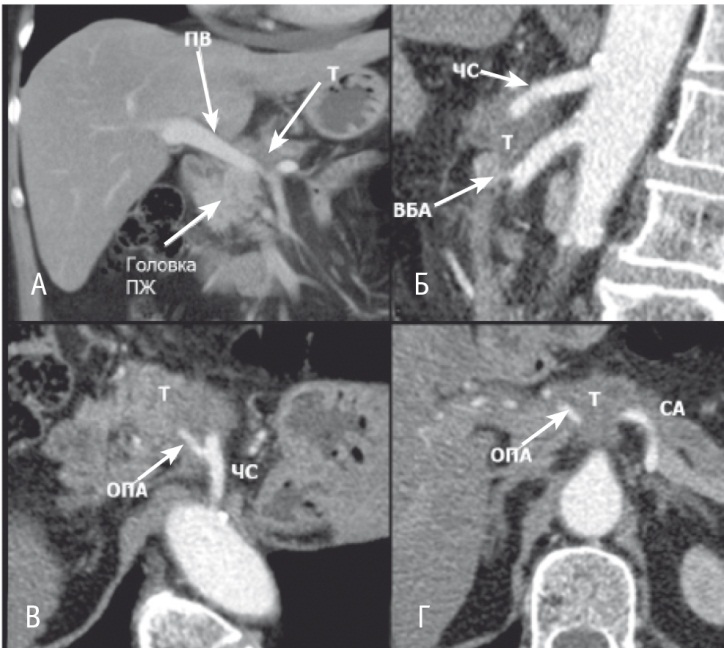
Рис. 2. Компьютерная томограмма до операции, артериальная фаза, аксиальный срез, циркулярное вовлечение в опухоль тела поджелудочной железы (протоковую аденокарциному) общей печеночной (ОПА), селезеночной (СА) артерий и развилки чревного ствола (ЧС). Фото авторов
В случае лимфомы операция была сделана в связи с невозможностью верификации гиперваскулярной опухоли после трехкратной тонкоигольной биопсии и из-за стойкого болевого синдрома. Техника вмешательства во всех случаях предусматривала:
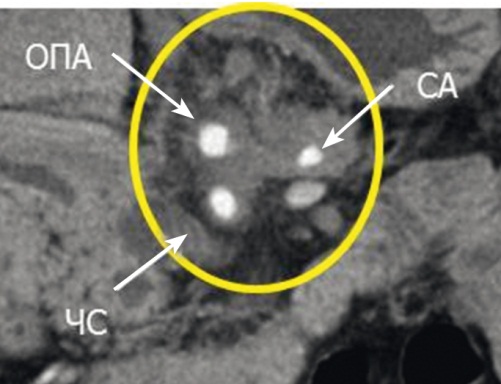
1) контроль пульсации артерий гепатодуоденальной связки, измерение линейной скорости кровотока с помощью ультразвуковой допплерографии над собственной печеночной или печеночными артериями, а также определение артериального кровотока в паренхиме обеих долей печени до и после пережатия ОПА, желудочно-сальниковой аркады на границе нижней и средней третей желудка и добавочной или замещающей левой печеночной артерии при ее наличии (рис. 3);
2) пересечение и перевязку ОПА, не вызывающую сужение или перегиб ГДА, отсечение ЧС от аорты с перевязкой и прошиванием его культи;
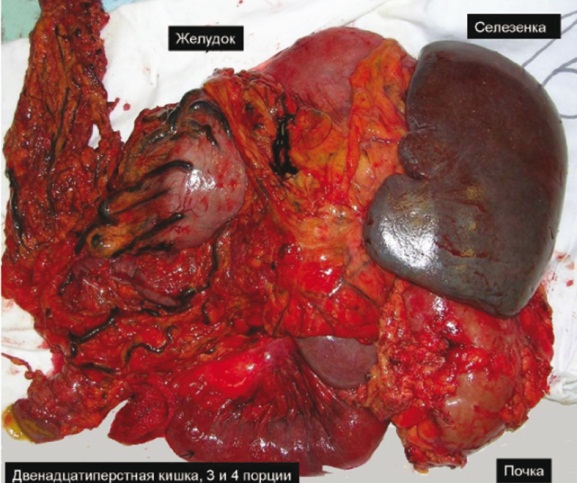
3) удаление перешейка, тела и хвоста ПЖ с селезенкой, скелетирование почечной вены, иссечение мягких тканей над и слева от мезентерико-портального венозного ствола и ВБА, включая нервные сплетения и ганглии, с иссечением капсулы Герота, прилежащей к ПЖ, и левосторонней адреналэктомией при наличии признаков поражения ретропанкреатического пространства (рис. 4). В случае вовлечения других соседних органов выполняли их резекцию или удаление для достижения уровня резекции R0 (рис. 5).
Рис. 3. Ультразвуковые изображения в режиме дуплексного сканирования собственной печеночной артерии до и после пережатия общей печеночной артерии (стрелка). Фото авторов.
Примечание. А — наблюдение, в котором скорость кровотока по артерии не изменилась; Б — наблюдение, в котором скорость линейного кровотока уменьшилась в 3 раза. В обоих случаях сохранился кровоток в артериях паренхимы печени
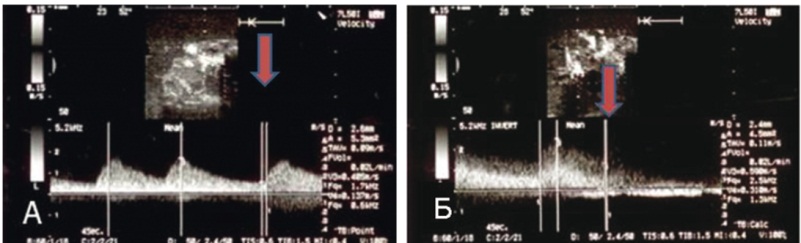
Рис. 4. Модифицированная операция Appleby — дистальная резекция поджелудочной железы с резекцией чревного ствола. Операционные фото авторов.
Примечания.
1. А — мобилизован спленопанкреатический комплекс слева направо, пересечены общая печеночная артерия и поджелудочная железа. Взяты на турникеты чревный ствол (ЧС) и верхняя брыжеечная артерия (ВБА). Б — тело, хвост и перешеек поджелудочной железы (ПЖ) удалены en bloc с селезенкой, ЧС, конфлюенсом воротной (ВВ) и верхней брыжеечной (ВБВ) вен. Сохранены вена и артерия надпочечника. В — операция закончена формированием анастомоза между воротной и верхней брыжеечной венами.
2. ГДА — гастродуоденальная артерия, ЛПВ — левая почечная вена, НПВ — нижняя полая вена, ОПА — общая печеночная артерия, СПА — собственная печеночная артерия
Рис. 5. Комбинированная операция по поводу местнораспространенного рака тела-хвоста поджелудочной железы (ПЖ). Корпорокаудальная резекция ПЖ en bloc с чревным стволом, общей печеночной артерией и воротной веной, 3-й и 4-й порциями двенадцатиперстной кишки, желудком, сальником, селезенкой, левыми почкой и надпочечником. Операционное фото авторов
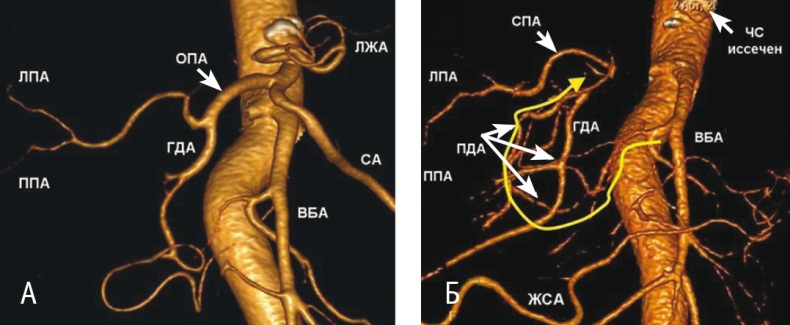
Всем пациентам через 3-12 недель после оперативного вмешательства выполняли контрольную КТ-ангиографию (рис. 6).
Рис. 6. Компьютерная томограмма в режиме трехмерной реконструкции. Фото авторов.
Примечания.
1. А — до операции, классическая артериальная анатомия целиако-мезентериального бассейна (Michels, тип I). Б — после дистальной резекции поджелудочной железы с иссечением чревного ствола (ЧС) и его ветвей. Кровоснабжение печени и желудка осуществляется из верхней брыжеечной артерии (ВБА) через панкреатодуоденальные аркады (ПДА) и далее через гастродуоденальную артерию (ГДА) (желтая стрелка). Хорошо видна желудочно-сальниковая аркада (ЖСА).
2. ВБА — верхняя брыжеечная артерия; ГДА — гастродуоденальная артерия; ЛЖА — левая желудочная артерия; ЛПА — левая печеночная артерия; ОПА — общая печеночная артерия; ППА — правая печеночная артерия; СА — селезеночная артерия; СПА — собственная печеночная артерия
Для всех исследований использовался описательный анализ.
РЕЗУЛЬТАТЫ
Анализ данных литературы
Изучены результаты лечения 333 пациентов, опубликованные в 29 сериях наблюдений, соответствующих критериям включения настоящей работы. Все исследования были поисковыми [1, 3, 5-8, 16, 19, 22, 26, 29, 33, 35, 39, 45, 48, 52, 54-56, 59-66]. Объемы серий колебались от 3 до 50 наблюдений. 90-дневная летальность составила 3,9% (13 пациентов). Причинами смерти был сепсис, дыхательная недостаточность, кишечная непроходимость и инфицированная гематома [54], инфаркт миокарда, полиорганная недостаточность и в двух случаях аррозивное внутрибрюшное кровотечение. Осложнения отмечены у 137 (41,1%) больных. Самым частым осложнением была панкреатическая фистула, развившаяся у 119 (35,7%) человек. Осложнения, связанные с ишемией органов, включали ишемическую гастропатию (у 14 больных, что составило 4,2% от общего числа операций), перфорацию желудка, перфорацию желчного пузыря, абсцесс печени и инфаркт печени (в каждом случае по одному осложнению т. е. по 0,3% от общего числа операций).
Собственный опыт
За период с 2009 г. по ноябрь 2015 г. ДРПЖ РЧС была выполнена 19 пациентам: 9 женщинам и 10 мужчинам, средний возраст которых составил 58 (39-74) лет. С ПА тела-хвоста ПЖ прооперированы 17 человек, с нейроэндокринным раком ПЖ — 1, с лимфомой — 1. 18 пациентов жаловались на боли в спине. Точный предоперационный диагноз установлен у 18 больных.
Среднее время операции — 215 (150-390) минут, средняя кровопотеря — 350 (200-1200) мл. В одном случае (5,3%) возникла необходимость переливания 400 мл эритроцитарной массы. Для достижения уровня резекции R0 в 2 (10,5%) случаях дополнительно потребовалось проведение резекции двенадцатиперстной кишки, в 4 (21,1%) — левого надпочечника, в 1 (5,3%) — гастрэктомии, гемиколэктомии и левосторонней нефрадреналэктомии. Резекция портально-мезентериального венозного ствола была выполнена 7 (36,8%) больным.
Осложнения послеоперационного периода возникли у 11 (57,9%) пациентов: во всех случаях это была панкреатическая фистула — Grade A (n = 6), B (n = 4) и С (n = 1).
Умерли 2 человека (10,5%): один на 10-е сутки после операции вследствие расслоения аорты в месте перевязки ЧС на фоне ее выраженного кальциноза и внутрибрюшного кровотечения без панкреатической фистулы, второй на 44-е сутки после операции от катетерного грибкового сепсиса. Не отмечено ишемических осложнений операций, в том числе при аутопсии.
Среднее число послеоперационных койко-дней — 18,1 (9-44). Четверо пациентов получили неоадъювантную, 14 — адъювантную химиотерапию. У всех больных достигнуто полное обезболивание после операции.
ОБСУЖДЕНИЕ
Возможности коллатерального кровоснабжения печени и желудка после иссечения ЧС без его реконструкции были показаны N. А. Michels на аутопсийном материале и подтверждены L. H. Appleby клинически. Коллатеральное артериальное кровоснабжение печени и желудка в этих случаях может происходить из нескольких источников, но преимущественно из ВБА через панкреатодуоденальные аркады и ГДА, которые являются постоянными сосудами и встречаются в 100% случаев [30, 31]. Впервые 10 ДРПЖ РЧС вместе с тотальной гастрэктомией были выполнены L. H. Appleby по принципиальным соображениям в качестве более радикального подхода к лечению рака желудка, о чем он сообщил в 1953 г. [4]. В 1975 г. Y. Nimura впервые применил операцию Appleby для лечения рака тела ПЖ [38]. S. Hishinuma в 1987 г. модифицировал операцию за счет сохранения желудка [19], и она получила название модифицированной операции Appleby, или ДРПЖ РЧС.
Медиана выживаемости больных ПА тела-хвоста ПЖ не превышает 6 месяцев [50]. При возможности выполнения радикальной дистальной резекции медиана достигает 13-26 месяцев [23, 32]. Несмотря на то что по классификации TNM [14] при вовлечении ЧС и/или его ветвей ПА определяется как нерезектабельная опухоль (T4), в классификации погранично-резектабельных опухолей и последних рекомендациях The National Comprehensive Cancer Network [40, 41] предусмотрена возможность радикальной операции при раке тела-хвоста ПЖ, вовлекающем ЧС и/или его ветви.
Операция Appleby не нашла применения при раке желудка, в то время как ее модификация ДРПЖ РЧС заняла свою нишу в хирургическом лечении рака ПЖ. Постепенно накопился достаточный опыт, который показал, что использование этого вмешательства не только повышает резектабельность ПА ПЖ и ликвидирует интенсивный болевой синдром, но и значительно улучшает выживаемость по сравнению с таковой у пациентов, получивших нехирургическое лечение (9,8 vs 20,8 мес.; p = 0,01 [18]; 5 vs 14 мес., p = 0,013 [32]). В ряде исследований показана одинаковая выживаемость после ДРПЖ РЧС и стандартной ДРПЖ при ПА [17, 29, 39, 61, 64]. С другой стороны, исследование Y. Takahashi и соавт. обнаружило худшую выживаемость после ДРПЖ РЧС по сравнению с ДРПЖ (9,7 vs 30,9 мес.; p = 0,033), что могло быть связано с систематической ошибкой при отборе больных и соответственно с уровнем резекций R0: при ДРПЖ — 78%, при ДРПЖ РЧС — 66% [54]. Более высокий уровень резекций R1 может быть причиной плохого прогноза у больных ПА тела ПЖ после ДРПЖ РЧС [37].
Постоянная и интенсивная боль при раке тела ПЖ обычно обусловлена прорастанием опухоли в чревные сплетения, что нередко делает малоэффективным использование даже наркотических аналгетиков, спланхникэктомии и различных видов нейролизиса [38]. Исключительно высокая эффективность ДРПЖ РЧС в отношении болевого синдрома и повышения качества жизни больных раком ПЖ этой локализации отмечается всеми исследователями. Стойкое обезболивание при ДРПЖ РЧС достигается полным удалением чревных сплетений и ганглиев вместе с ретропанкреатическими тканями [9, 24]. В отличие от проксимальных резекций ПЖ, несмотря на технические трудности и возможную венозную реконструкцию, существенным достоинством ДРПЖ РЧС является отсутствие артериальных анастомозов и анастомозов ЖКТ, что значительно снижает риск фатальных аррозивных кровотечений. Гиперсекреторная диарея — редкое осложнение ДРПЖ РЧС в связи с тем, что периартериальные нервные сплетения обычно сохраняются, так как необходимость в циркулярном скелетировании ВБА возникает нечасто.
Анализ 333 наблюдений ДРПЖ РЧС, представленных в работах 1976-2015 гг., описывающих не менее трех случаев модифицированной операции Appleby, показал, что это вмешательство достаточно безопасно: 90-дневная летальность составила всего 3,9%. Осложнения встретились у 41,1% больных, самым частым из них была панкреатическая фистула, которая наблюдалась в 35,7% случаев — так же часто, как и после стандартной ДРПЖ [51]. Увеличение встречаемости панкреатических фистул в наших наблюдениях может быть связано с тем, что у всех больных линия резекции прошла правее перешейка через головку ПЖ.
Наиболее опасными осложнениями ДРПЖ РЧС являются ишемия печени, желчных путей и желудка [27, 28, 44], однако они встретились всего в 18 случаях, из которых в 14 наблюдениях имела место ишемическая гастропатия. Несмотря на редкость этих осложнений, их опасность заставляла некоторых авторов прибегать к интраоперационному контролю сатурации кислородом в печеночных венах [35], прямому определению давления в культе ОПА [33], предоперационной временной или постоянной эндовазальной [2, 25, 36, 53, 55, 56, 62] или лапароскопической [42] окклюзии ОПА или стентированию аорты с окклюзией ЧС [58] перед операцией для развития коллатерального кровотока с последующим его изучением посредством КТ-ангиографии или прямой ангиографии. Рекомендуются также использование дуплексного сканирования [18] и прямое измерение давления в печеночных артериях [33] для интраоперационного контроля адекватности коллатерального кровотока.
Учитывая высокую диагностическую точность интраоперационной ультразвуковой допплерографии артериального русла, которая была показана в исследовании коллатерального кровоснабжения селезенки после резекции селезеночных сосудов [12], мы использовали этот метод для интраоперационного определения адекватности кровоснабжения печени после резекции ЧС, и с этим мы связываем отсутствие ишемических осложнений в наших наблюдениях. Однако разнообразная и непредсказуемая архитектура коллатералей целиако-мезентериального бассейна, степень и скорость включения коллатералей, а также сложность регуляции печеночного кровотока [13, 15, 34, 43, 46, 49, 57] не позволяют предвидеть ишемические осложнения до операции, в том числе при использовании окклюзивных методик. Использование надежных интраоперационных критериев жизнеспособности печени и желудка при операции Appleby остается нерешенной задачей, что требует дальнейшего исследования.
ЗАКЛЮЧЕНИЕ
Международные данные и наш опыт показывают, что дистальная резекция поджелудочной железы (ПЖ) с резекцией чревного ствола (ЧС) является безопасным и эффективным с онкологической точки зрения вмешательством при местнораспространенных и погранично-резектабельных опухолях тела ПЖ.
Вопросами, требующими изучения, остаются эффективность неоадъювантной терапии при раке тела ПЖ, а также необходимость инвазивных процедур для окклюзии общей печеночной артерии или ЧС до и во время операции.








