ВВЕДЕНИЕ
Пролапс тазовых органов (ПТО) у женщин — опущение и выпадение матки, стенок влагалища, мочевого пузыря (цистоцеле) и прямой кишки (ректоцеле) — представляет собой актуальную проблему. С социальной точки зрения она обусловлена существенным снижением качества жизни пациенток в период заболевания за счет нарушения функции тазовых органов. Поскольку пенсионный возраст в России с 2020 года увеличился, заболевание может привести к снижению трудоспособности.
С медицинской точки зрения проблема ПТО обусловлена трудностью устранения возникшего дефекта и высокой частотой рецидивов[1, 2]. В настоящее время существует более 400 способов хирургического лечения ПТО у женщин. Тем не менее до 30% прооперированных рано или поздно нуждаются в повторной операции в связи с развитием рецидива заболевания, который может быть связан как с техническими особенностями операции, так и с генетически обусловленной или приобретенной дисплазией соединительной ткани[3–5].
Традиционные реконструктивные операции собственными тканями (передняя и задняя кольпоррафия) остаются малоэффективными при выраженных формах ПТО (II–IV степень по международной классификации Pelvic Organ Prolapsed Quantification, POP-Q)[6–11].
Наиболее частым вариантом коррекции апикального пролапса является лапароскопическая сакрокольпопексия, однако она относится к технически трудным и длительным операциям, требующим высокой квалификации хирурга-эндоскописта. При этом данный вид оперативного вмешательства решает проблему только изолированного апикального (центрального) пролапса, не устраняя полностью цистоцеле и ректоцеле[12]. Существенным ограничением методики можно считать ее не столь высокую эффективность при опущении передней и задней стенок влагалища.
Благодаря внедрению новых малоинвазивных и сетчатых технологий частота рецидивов дисфункции тазового дна снизилась, но появились новые тяжелые специфические интраоперационные (обширные гематомы) и отсроченные (эрозии, пролежни, синдром хронических тазовых болей, диспареуния у обоих партнеров) осложнения[6, 13]. В связи с этим возникает необходимость лечения mesh-ассоциированных осложнений, наблюдающихся после установки сетчатых имплантов влагалищным доступом[14–16].
Таким образом, в хирургическом лечении ПТО обозначились две проблемы, без решения которых трудно говорить о прогрессе в научных исследованиях, посвященных данному вопросу. Первая из них — высокая частота рецидивов при использовании собственных тканей, обусловленная врожденной или, чаще, приобретенной (возрастной) дисплазией соединительной ткани, и вторая — осложнения, связанные с применением сетчатых протезов из-за их негативного влияния на окружающие ткани. Использование инертных материалов в сетчатых протезах, например титановых нитей, а также клеточных технологий пока находится в стадии клинической апробации[3]. При этом выбор хирургического доступа, открытого или лапароскопического, существенного влияния на исходы лечения и частоту рецидивов не оказывает[17–20].
В Волгоградском областном центре хирургии тазового дна (руководитель — С.А. Прохватилов) ГУЗ «ВОКБ № 1» г. Волгограда (главный врач — к. м. н. Н.Э. Кушнирук) внедрен и успешно используется на протяжении 10 лет запатентованный способ хирургического лечения центральных и комбинированных апикальных пролапсов у женщин с применением разумной комбинации собственных тканей и сетчатого протеза (патент № 2581005, зарегистрирован 21.03.2016 г.).
Цель исследования: сравнить эффективность двух методов хирургического лечения тяжелых форм ПТО у женщин — оригинальной методики с комбинированным использованием собственных тканей и сетчатого импланта и традиционной методики с вентрофиксацией матки капроновой нитью.
МАТЕРИАЛЫ И МЕТОДЫ
Период наблюдения после хирургического лечения ПТО у женщин составил 10 лет — с 1 января 2012 года до 31 декабря 2021 года. Всего за это время прооперирована 631 пациентка с ПТО.
Дизайн: проспективное когортное сравнительное исследование в параллельных группах (рис. 1).
Рис. 1. Дизайн исследования пациенток с пролапсом тазовых органов (ПТО)
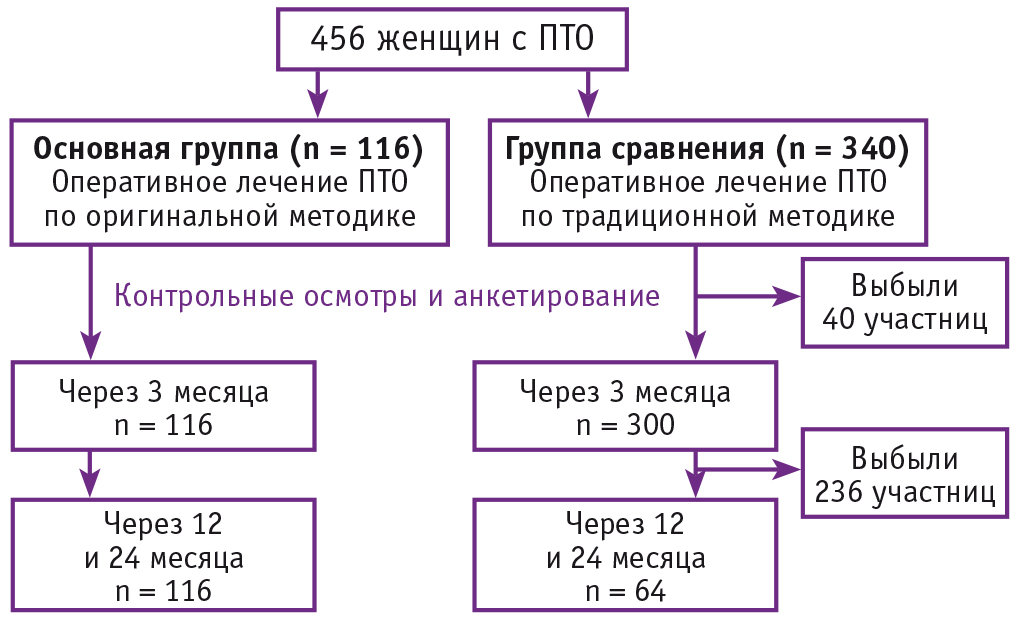
В исследование включены 456 пациенток, которым выполнялась комбинированная двухэтапная операция. Всех участниц разделили на две группы по одному критерию — характеру операции. В основную группу вошли 116 женщин, прооперированных по оригинальной методике с комбинированным использованием собственных тканей (вагинальный этап) и латеральной вентрофиксацией матки/шейки матки сетчатым имплантом (абдоминальный этап). Во вторую группу (сравнения) включили 340 пациенток, которым также проводилась двухэтапная операция (по традиционной методике), но абдоминальный этап заключался в вентрофиксации матки к апоневрозу передней брюшной стенки в надлобковой области капроновой нитью.
Критериями включения в исследование явились апикальный (центральный) и смешанные формы пролапса матки, соответствующие критерию степени тяжести POP-Q II–III. Критерии исключения: полное выпадение матки, соответствующее критерию POP-Q IV, наличие трофических поражений слизистой влагалища, сочетание апикального пролапса с энтероцеле и/или гиперактивным мочевым пузырем, а также с тяжелой экстрагенитальной патологией, при которых для устранения ПТО возможна лишь паллиативная операция.
Методы исследования включали оценку степени пролапса по классификации POP-Q[21] и качества жизни на основании результатов заполнения валидированного опросника «Пролапс тазовых органов — качество жизни» (ПТО-КЖ)[22]. Обследование выполнялось до и после проведенного хирургического лечения (через 12 и 24 месяца).
Первичная оценка эффективности лечения производилась после операции, учитывалось устранение или сохранение пролапса. Регистрировались также рецидивы пролапса на протяжении 24 месяцев у 116 пациенток основной группы и 64 из группы сравнения.
Вторичная оценка заключалась в определении длительности оперативного вмешательства, объема интраоперационной кровопотери, интраоперационных и ранних послеоперационных осложнений (гематомы, диастаз швов промежности, кожного шва, нарушение функции мочеиспускания).
Письменное информированное добровольное согласие на оперативное вмешательство получено от всех пациенток. Заключение этического комитета не требовалось.
Статистические показатели рассчитывали в программе Statistica 10 параметрическими методам ввиду нормального распределения зависимой переменной. Количественные показатели оценивались на предмет соответствия нормальному распределению. Для описания массивов с нормальным распределением проводился расчет средних арифметических величин (M) и ошибки среднего (m), данные представлены в формате М (SD), для сравнения показателей рассчитывался t-критерий Стьюдента.
Для сравнения значений использовался U-критерий Манна — Уитни. Для номинальных данных рассчитаны абсолютные значения и процентные доли, при сравнении применялся критерий χ2 Пирсона. Различия между показателями считались статистически значимыми при уровне значимости p < 0,05.
РЕЗУЛЬТАТЫ
Средний возраст больных составил 65,5 (8,2) года: в группе сравнения — 69,3 (8,2) года, в основной — 62,8 (9,2) года (p < 0,01) (табл. 1).
Таблица 1
Возраст пациенток, n (%)
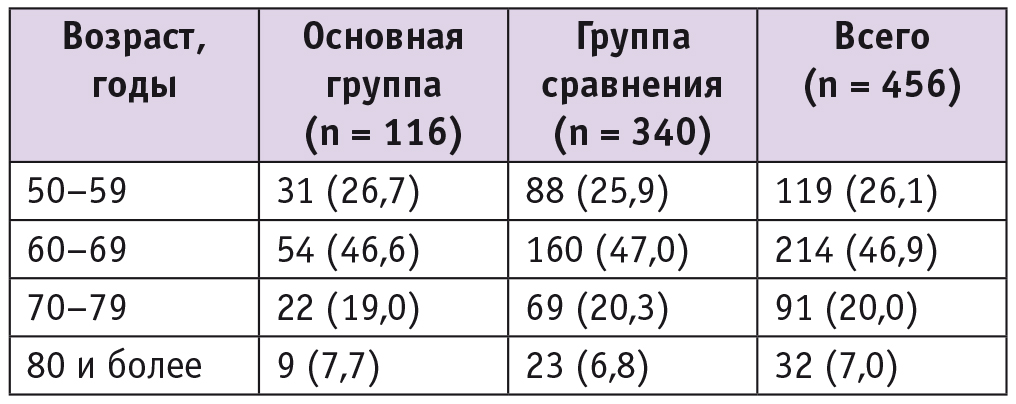
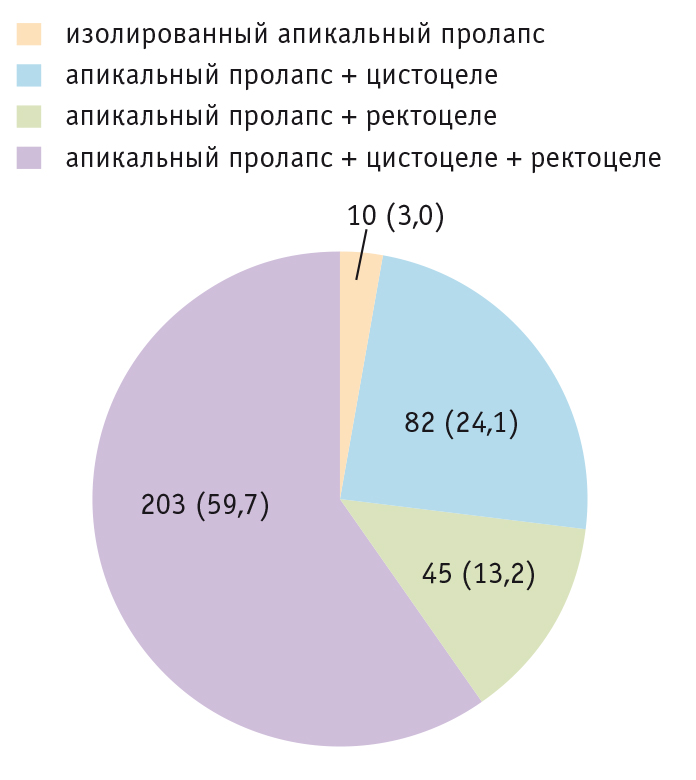
Как видно из таблицы 1, сравниваемые группы были сопоставимы по возрасту, а наиболее часто нуждались в оперативном лечении участницы старше 60 лет, причем с апикальным пролапсом смешанной (тяжелой) формы (рис. 2 и 3).
Рис. 2. Структура форм пролапса тазовых органов в основной группе, n (%)
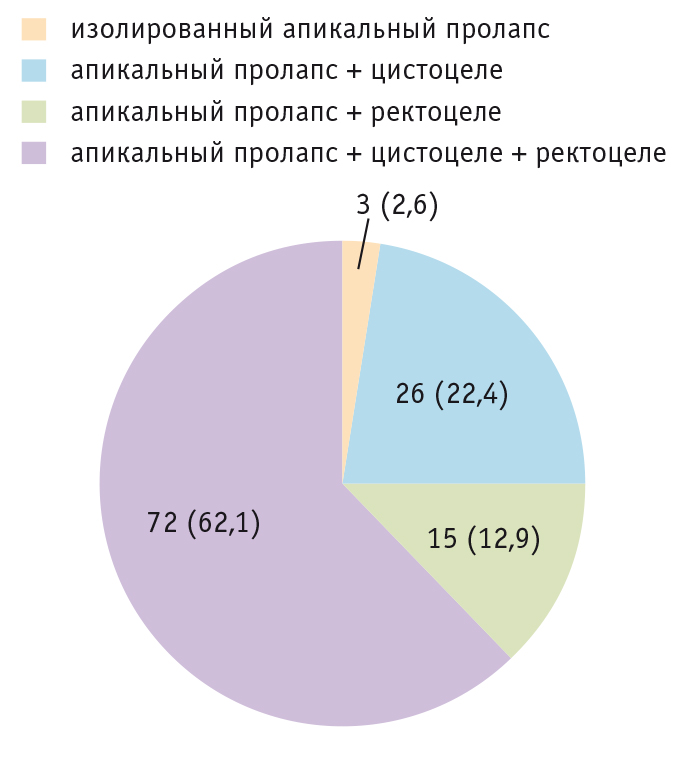
Рис. 3. Структура форм пролапса тазовых органов в группе сравнения, n (%)
Все пациентки находились в периоде постменопаузы не менее двух лет. В основной группе женщины являлись преимущественно жительницами сельской местности (90 — сельские жительницы, 26 — городские), тогда как представительницы группы сравнения проживали в городе (258 — жительницы города, 82 — сельские), однако различия оказались статистически незначимыми по обеим позициям (р = 0,81). Социальную активность (работающие пенсионерки) сохраняли 29 (25%) и 57 (16,8%) пациенток соответственно (р > 0,05).
Способ хирургического лечения женщин с ПТО по запатентованной методике заключается в следующем.
При наличии комбинированного пролапса на первом этапе выполняется влагалищная операция по устранению цистоцеле и/или ректоцеле. Производятся передняя кольпоррафия, отслаивание и перемещение мочевого пузыря за урогенитальную диафрагму и затем подвешивание его за счет наложения нерассасывающихся швов на лобково-шеечную фасцию (1–2 уровня в зависимости от степени опущения передней стенки влагалища). Чтобы избежать укорочения и сужения влагалища и развития диспареунии, в отношении слизистой влагалища использовали органосберегающую технику и не допускали чрезмерного иссечения избытка слизистой влагалища.
Далее типично выполнялась задняя кольпоперинеоррафия. Сужение щели леваторов осуществлялось за счет сведения пучков лобково-висцеральной мускулатуры (лобково-копчиковая и лобково-прямокишечная мышцы) и обеспечивалось наложением рассасывающихся отдельных узловых швов в 2–3 уровнях.
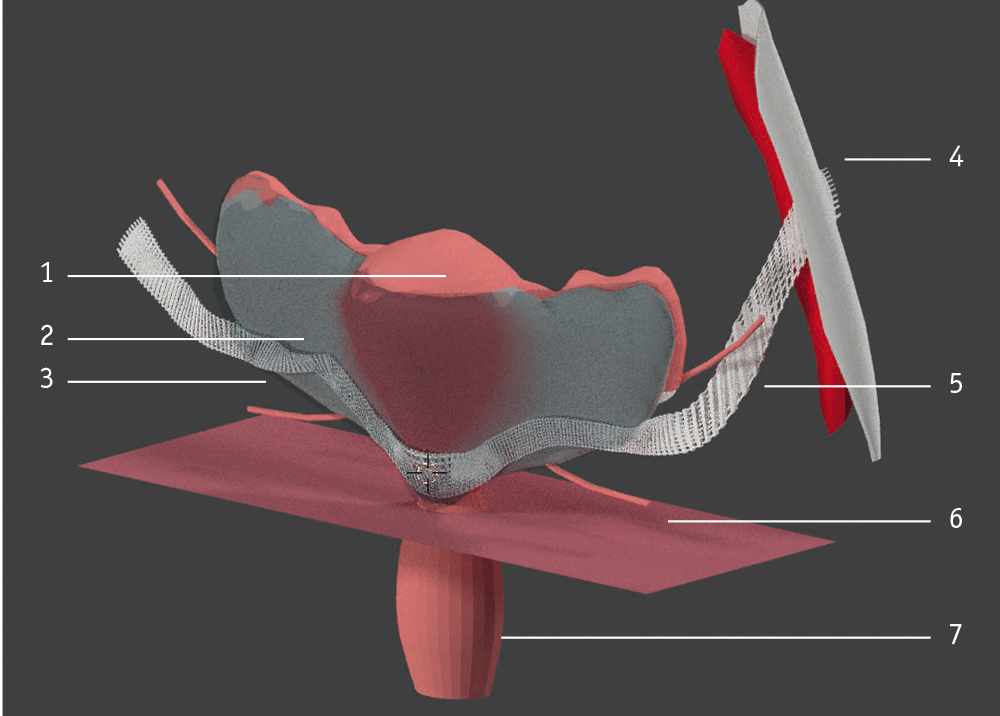
На втором этапе проводилась латеральная вентрофиксация матки или культи шейки матки. Вскрывалась брюшная полость лапаротомным или лапароскопическим доступом. Далее надсекалась и низводилась брюшина прямокишечно-маточного углубления до уровня крестцово-маточных связок. Ниже собственной связки яичника в безсосудистой зоне перфорировалась широкая связка матки, и между ее листками забрюшинно проводилась лента сетчатого имплантата шириной 1 см и длиной 15 см дистальным концом до апоневроза передней брюшной стенки в подвздошной области, где подшивалась к нему в состоянии умеренного натяжения. Проксимальные концы импланта фиксировались к фиброзному кольцу шейки матки между крестцово-маточными связками и перитонизировались за счет брюшины прямокишечно-маточного углубления (рис. 4).
Рис. 4. Схема установки сетчатого имланта при апикальных пролапсах: 1 — тело матки, 2 — задний листок широкой связки, 3 — сетчатый имплант, 4 — апоневроз передней брюшной стенки, 5 — мочеточник, 6 — маточная артерия, 7 — влагалище. Здесь и далее в статье иллюстрации авторов
Для удобства выполнения этого момента операции нами использовался зажим, изогнутый по радиусу Фёдорова с незначительной кривизной рабочей части (рис. 5).
Рис. 5. Зажим для проведения импланта в забрюшинном пространстве подвздошной области, изогнутый по радиусу Фёдорова

Лапараскопическим доступом прооперированы 19 (16,4%) пациенток основной группы. При этом варианте операции сетчатый имплант проводился со стороны передней брюшной стенки забрюшинно тем же изогнутым зажимом под контролем лапароскопа.
В случае изолированного апикального пролапса влагалищный этап операции не выполнялся.
В случае лапаротомного доступа зажим с дистальным концом импланта проводился от шейки матки забрюшинно и пристеночно в сторону передней брюшной стенки. При лапароскопическом доступе зажим с проксимальным концом импланта проводился со стороны передней брюшной стенки между листками широкой связки к шейке матки.
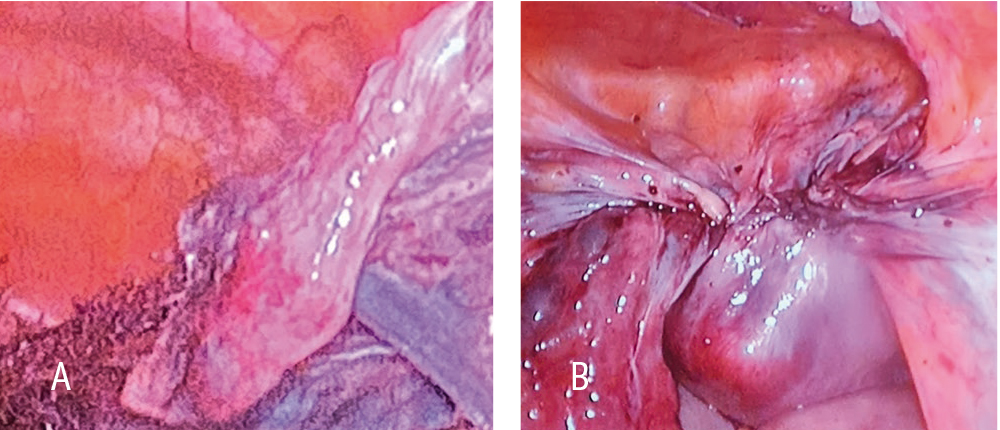
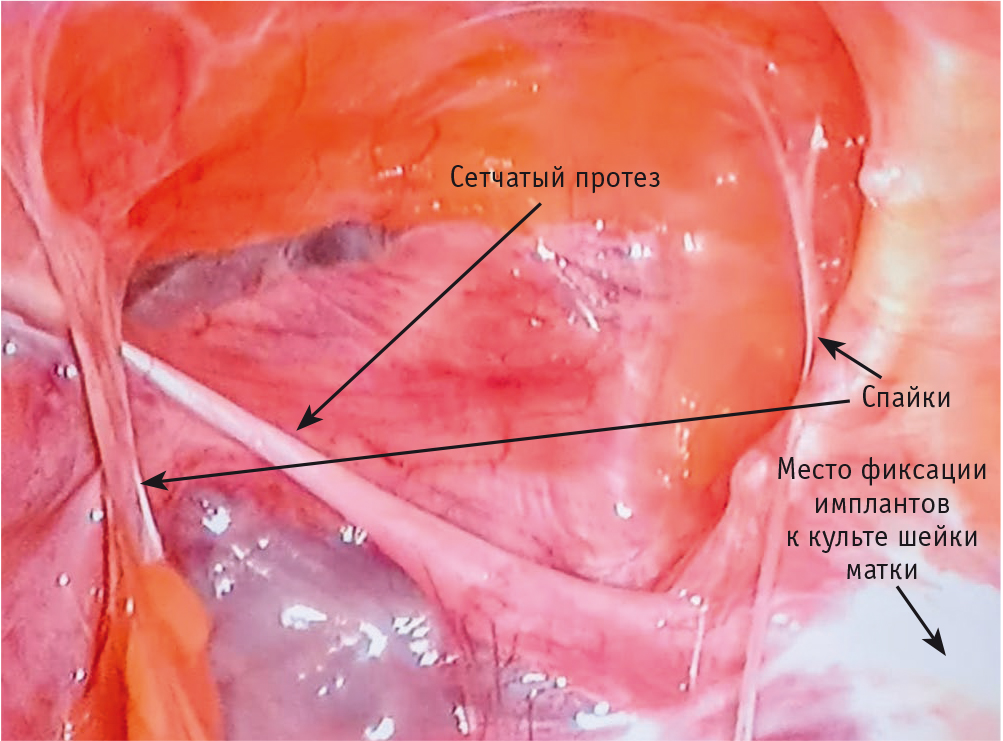
На рисунке 6 показан этап лапароскопической операции в момент перитонизации места пришивания импланта к шейке матки.
Рис. 6. Лапароскопическая латеральная вентрофиксация культи шейки матки. А — фиксация сетчатых протезов к культе шейки матки в области крестцово-маточных связок и начало перитонизации за счет задних листков широкой связки; В — конец перитонизации
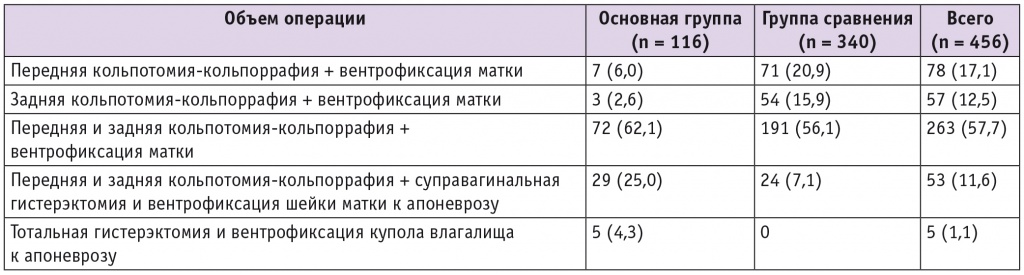
В зависимости от формы ПТО объем операции варьировал, преимущественно за счет вагинального этапа (табл. 2).
Таблица 2
Объем операции в сравниваемых группах, n (%)
У большинства участниц производилась органосохраняющая операция (87,2%; 398/456).
Положительный результат в виде устранения ПТО получен во всех 456 случаях.
В основной группе рецидив апикального пролапса средней степени (POP-Q II) травматического характера имел место в трех случаях: в одном случае через 2 месяца после операции в результате отрыва сетчатого импланта от шейки матки в момент тяжелой физической нагрузки и в двух случаях через 6 месяцев в результате прорезывания шейки матки шовным материалом. Этим пациенткам проведено повторное хирургическое лечение с положительным эффектом.
Через 24 месяца у двух пациенток выявлено опущение передней стенки влагалища на уровне нижней трети с сохранением фиксации мочевого пузыря и шейки матки, отсутствием нарушения функции мочеиспускания (POP-Q 0). У 5 женщин сформировалась недостаточность мышц тазового дна без видимого ректоцеле, что не приводило к нарушению акта дефекации и не требовало какой-либо коррекции. Случаи диспареунии отсутствовали. Таким образом, в основной группе лишь у 3 (2,6%) из 116 пациенток возникли рецидивы заболевания, потребовавшие повторного хирургического вмешательства.
В группе сравнения выявлены 17,2% (11/64) случаев рецидива ПТО до степени POP-Q I: у 7 женщин верифицировано опущение передней и задней стенок влагалища, сопровождавшееся дискомфортом в области промежности, без нарушения функции мочеиспускания и у 4 — рецидив изолированного апикального пролапса за счет элонгации фиксированного тела и шейки матки, что потребовало повторной операции. Разница в частоте рецидивов между группами была статистически значимой (χ2 = 12,259, р < 0,001).
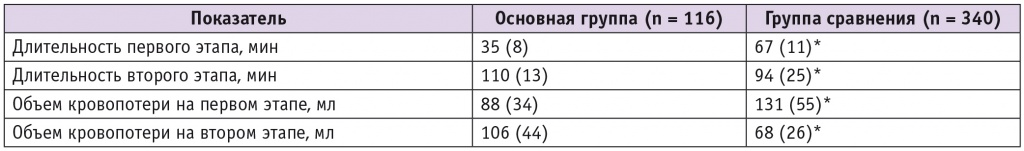
Длительность двух этапов операции и объем интраоперационной кровопотери представлены в таблице 3.
Таблица 3
Длительность операции по этапам и объем интраоперационной кровопотери в сравниваемых группах, М (SD)
* Р < 0,001.
Из данных таблицы 3 следует, что первый этап операции был статистически значимо короче в основной группе, в то время как выполнение второго этапа оказалось более быстрым в группе сравнения (p < 0,001). Дополнительным фактором увеличения продолжительности вмешательства в основной группе стало проведение у 29 женщин субтотальной гистерэктомии, необходимость которой была обусловлена сопутствующей патологией матки (миомой матки, гиперплазией эндометрия и др.).
Похожее соотношение наблюдалось и при оценке кровопотери. В основной группе средний объем кровопотери на первом этапе был значительно меньше, чем в группе сравнения (p < 0,001). На втором этапе в основной группе объем кровопотери оказался выше, чем в группе сравнения в среднем на 38 мл (p < 0,001), преимущественно при выполнении операции лапароскопическим доступом. Вследствие незначительности кровопотери это не оказывало существенного влияния на гемодинамику и уровень гемоглобина у пациенток в послеоперационном периоде. Интраоперационные осложнения в обеих группах отсутствовали.
Ранние послеоперационные осложнения в обеих группах были нетяжелыми. Гематомы в области культи шейки матки обусловлены значительной васкуляризацией параметральной клетчатки и дегенеративными изменениями сосудистой системы, характеризующейся повышенной ломкостью сосудистой стенки у пациенток старше 50 лет. Диастаз швов наблюдался в единичных случаях. Нарушение функции мочеиспускания (задержка мочеиспускания) вызвано вовлечением стенки мочевого пузыря в манипуляционный процесс при передней кольпоперинеотомии и ушивании его фасции, но в группе сравнения симптом задержки мочеиспускания встречался статистически значимо чаще (р < 0,001) и продолжался дольше — до 4–5 суток (табл. 4).
Таблица 4
Ранние послеоперационные осложнения, n (%)
* Р < 0,001.
Через 24 месяца наблюдения сохранение функций тазовых органов отметили 93,1% (108/116) женщин, прооперированных по оригинальной методике.
Помимо более частого рецидивирования пролапса, 48,4% (31/64) женщин группы сравнения отмечали проявления поллакиурии, которые можно объяснить ограничением объема мочевого пузыря за счет сформированной преграды в виде матки, подшитой к передней брюшной стенке. Объективно это проявлялось статистически значимым увеличением числа пациенток с проблемным мочеиспусканием по анкете ПТО-КЖ в группе сравнения, в то время как в основной группе таких женщин не было (p < 0,001).
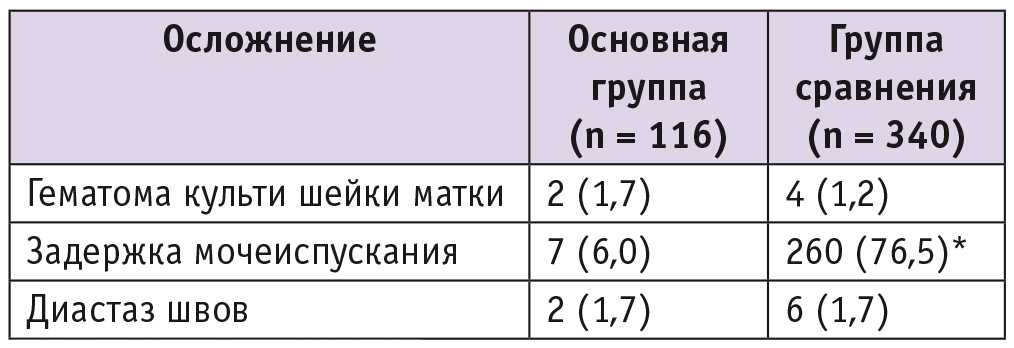
Согласно результатам анализа анкеты ПТО-КЖ, до операции качество жизни пациенток уменьшалось из-за симптомов опущения внутренних половых органов при ходьбе и работе в положении стоя, нарушения мочеиспускания в виде задержки мочеиспускания и необходимости мануального вправления выпавших внутренних половых органов для опорожнения мочевого пузыря, диспареунии, ограничения социальной роли работницы, бабушки, что сопровождалось выраженными эмоциональными реакциями (рис. 7).
Рис. 7. Результаты оценки качества жизни пациенток до и после операции по опроснику «Пролапс тазовых органов — качество жизни». Статистически значимая разница между группами отсутствовала во всех временных точках
В качестве примера приведем случай апикального пролапса в сочетании с цистоцеле в динамике наблюдения.
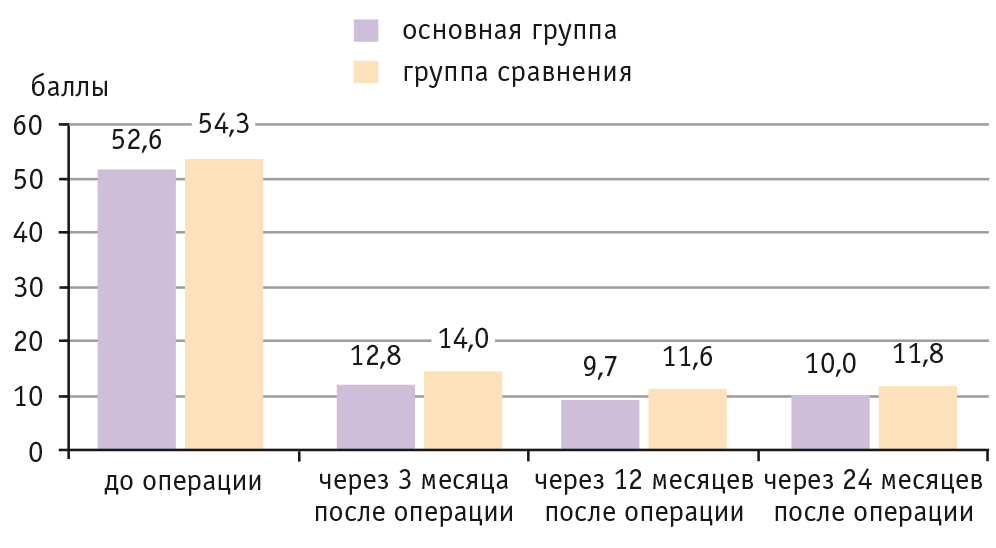
Пациентка З., 65 лет. Диагноз: Неполное выпадение матки и стенок влагалища. POP-Q III. Цистоцеле. Недостаточность мышц тазового дна. Состояла на диспансерном учете по поводу опущения стенок влагалища в течение 10 лет. За год, предшествующий хирургическому лечению, отмечалось значительное прогрессирование процесса. Возникли жалобы на ощущение инородного тела в области промежности, затрудненное мочеиспускание, требующее вправления грыжевого выпячивания, чувство неполного опорожнения мочевого пузыря.
Проведено хирургическое лечение: передняя, задняя кольпоррафия с леваторопластикой, лапароскопия, латеральная вентрофиксация матки синтетическим протезом (рис. 8).
Рис. 8. Пациентка З., 65 лет. Диагноз: Апикальный пролапс в сочетании с цистоцеле и несостоятельностью мышц тазового дна. А — до операции; В и С — через 6 и 24 месяца после операции: передняя кольпоперинеотомия-кольпоррафия, лапароскопическая латеральная вентрофиксация матки сетчатым протезом
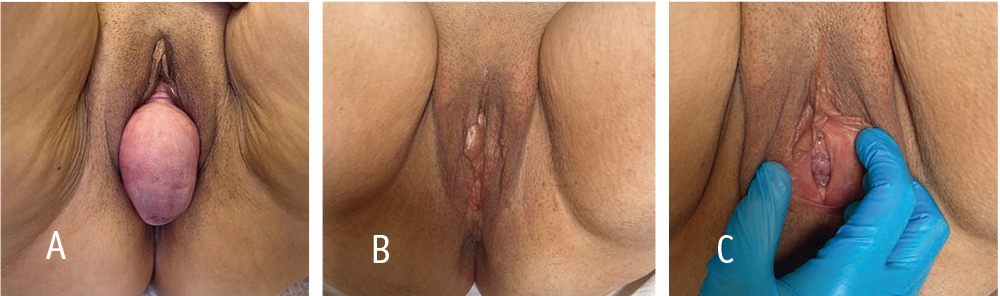
Двум пациенткам из основной группы выполнены оперативные вмешательства по поводу новообразований яичников, в связи с чем возникла возможность оценить эффективность латеральной вентрофиксации спустя несколько лет после операции (рис. 9, 10).
Рис. 9. Пациентка Р., 73 года. Диагноз: Апикальный пролапс POP-Q III. Объем операции: лапаротомия, латеральная вентрофиксация матки сетчатым протезом. Наблюдение через 10 лет после операции: вид брюшной полости — расположение сетчатого протеза забрюшинно, протез функционирует нормально, отсутствие спаечного процесса в брюшной полости
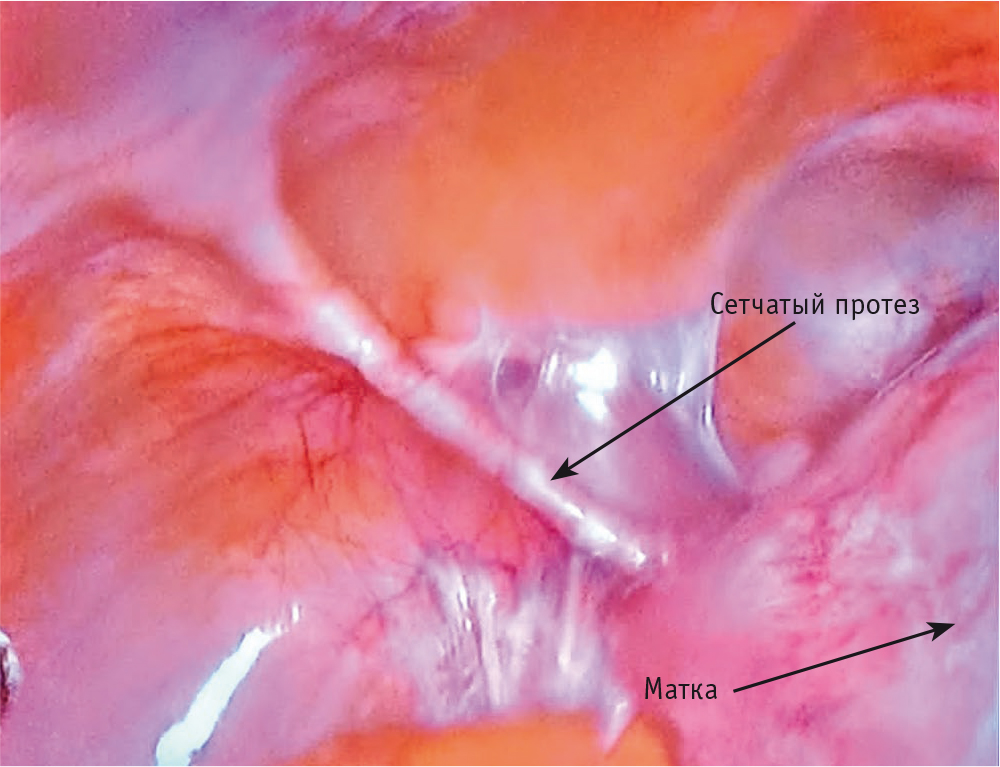
Рис. 10. Пациентка В., 67 лет. Диагноз: Апикальный пролапс POP-Q III, цистоцеле, рецидивирующая гиперплазия эндометрия. Объем операции: передняя кольпоперинеотомия-кольпоррафия, лапароскопическая суправагинальная гистерэктомия, латеральная вентрофиксация культи шейки матки сетчатым протезом. Наблюдение через 6 лет после операции: вид брюшной полости — минимальное количество спаек, нормальное забрюшинное расположение сетчатого протеза, отсутствие эрозии на всем протяжении импланта
ОБСУЖДЕНИЕ
Внедрение в клиническую практику оригинального метода хирургического лечения тяжелых ПТО у женщин показало его преимущество как в ближайшие, так и в отдаленные периоды наблюдения.
Во-первых, необходимо отметить целесообразность расширения хирургического вмешательства при тяжелых апикальных пролапсах — проведение двух этапов операции. По мнению отечественных[7] и зарубежных специалистов[23], выполнение только передней/задней кольпоррафии обеспечивает субъективный положительный результат в ближайший послеоперационный период, но сопровождается более частыми рецидивами в отдаленные сроки. Даже простая вентрофиксация матки или культи шейки матки к апоневрозу в надлобковой области после вагинального этапа улучшает исходы операции, однако имеет некоторые закономерные недостатки, наблюдавшиеся в группе сравнения, такие как высокая частота рецидивов вследствие возрастных морфологических дефектов мышечной[24], а также соединительной ткани[5] и дизурические симптомы из-за ограничения объема мочевого пузыря фиксированной к апоневрозу позади лонного сочленения маткой с изменением архитектоники органов малого таза. Поэтому при разработке авторского варианта операции было сразу решено выполнять два этапа с фиксацией матки или шейки матки к апоневрозу, но латерально в подвздошной области слева и справа.
Проведение сетчатого протеза забрюшинно позволило избежать риска развития спаечной болезни органов малого таза. Латерализация вентрофиксации матки или шейки матки к апоневрозу в подвздошных областях обеспечила нормальную наполняемость мочевого пузыря. Отсутствие контакта сетчатого протеза со стенкой влагалища способствовало профилактике эрозий и пролежней, которые являются наиболее значимыми недостатками использования проленовых сеток в хирургии тазового дна[6, 13]. В качестве положительного фактора можно отметить и незначительные размеры протезов в виде узких полосок небольшой площади, что играет немаловажную роль в профилактике аллергических реакций на пролен[14].
Наиболее существенное преимущество запатентованного метода, на наш взгляд, заключается в минимизации частоты рецидивов пролапса (2,6%) в сравнении с таковой при наиболее широко используемой за рубежом операции сакрокольпопексии, при которой частота рецидивов достигает 12%. Обращает на себя внимание и минимальное число ранних послеоперационных осложнений, особенно гематом малого таза (1,7 и 1,2% в сравниваемых группах), которые при сакрокольпопексии представляют собой серьезную проблему и встречаются в 3–4 раза чаще[1].
ЗАКЛЮЧЕНИЕ
Оба метода хирургического лечения пролапса тазовых органов (ПТО) оказались достаточно успешными и приводили к повышению качества жизни прооперированных пациенток в равной степени. Рецидивы заболевания имелись в обеих группах, однако их характер различался. Если в группе сравнения рецидивирование происходило за счет прогрессирования дегенеративных нарушений мышечной и соединительной ткани, то в основной группе рецидивы, потребовавшие повторного хирургического вмешательства, были травматического характера. Тем не менее преимущества хирургического лечения ПТО по запатентованной технологии, как показал наш опыт, заключаются в относительной простоте его выполнения и в повышении удовлетворенности пациенток проведенным лечением, особенно в раннем послеоперационном периоде, благодаря устранению клинических симптомов заболевания и в меньшей частоте осложнений.
Поступила: 01.06.2022
Принята к публикации: 05.08.2022








